Zusammenfassung
Die Spirometrie ist eine einfache Lungenfunktionsuntersuchung zur Diagnostik obstruktiver Ventilationsstörungen und zur Bestimmung von Lungenvolumina. Eine obstruktive Ventilationsstörung ist durch eine Verminderung des Tiffeneau-Index (FEV1/FVC) auf Werte unter-halb des 5. Perzentils (entsprechend dem unteren Grenzwert, lower limit of normal – LLN) definiert. Eine verminderte Vitalkapazität (FVC) kann Ausdruck einer restriktiven Ventilationsstörung sein, die durch eine Verminderung der Totalen Lungenkapazität (TLC) auf Werte unterhalb des 5. Perzentils (LLN) definiert ist. Zur Differenzialdiagnose einer Lungenüberblähung ist daher eine bodyplethysmographische Messung der TLC notwendig. Neue spirometrische Referenzwerte, erhoben an mehr als 74 000 gesunden Probanden im Alter von 3 bis 95 Jahren, wurden 2012 publiziert (GLI 2012). Sie sollten zur Bestimmung von LLN und zur Abschätzung des Schweregrades von Ventilationsstörungen verwendet werden.
Die Leitlinie beschreibt die Standardisierung der Spirometrie und ihre Befundinterpretation unter Berücksichtigung der neuen Referenz-werte.
Einleitung
Die Spirometrie ist eine einfache, schnelle und nichtinvasive sowie preisgünstige Untersuchung zur Messung von Lungenvolumina und Atemstromstärken. Ihr besonderer Wert liegt in der Diagnostik der sehr häufigen obstruktiven Ventilationsstörungen und der Fähigkeit, deren therapeutische Beeinflussbarkeit zu objektivieren. In diesem Sinne dient sie zur Festlegung des Schweregrades der Obstruktion und hilft bei der Beurteilung von Therapieerfolg, Krankheitsverlauf und Prognose. Aussagen über andere Störungen der Lungenfunktion, zu denen der Gasaustausch oder die Funktion der Atempumpe gehören, sind nicht bzw. nur sehr eingeschränkt möglich: So können Patienten mit Atmungsinsuffizienz noch nahezu normale spiro-metrische Kennwerte aufweisen. Mit der Spirometrie wird daher zwar ein sehr wichtiger, aber eben nur ein Teil der gesamten Lungen-funktion erfasst.
Die Leitlinie „Spirometrie“ hat das Ziel, die Qualität der Durchführung und Interpretation der Spirometrie flächendeckend zu verbes-sern. Sie soll allen Ärzten (Pneumologen, Arbeitsmedizinern, pneumologisch orientierten Internisten und Hausärzten sowie Trägern der gesetzlichen Unfallversicherung) eine Hilfe für Diagnostik, Verlaufskontrolle und adäquate Therapie ihrer Patienten sein. Die vorliegende Leitlinie ist eine Weiterentwicklung der Empfehlungen der Deutschen Atemwegsliga, die zuletzt in 2006 veröffentlicht wurden. Dieses Update wurde erstellt, um die Empfehlungen mit den gewonnenen Erfahrungen und der heute verfügbaren wissenschaftlichen Evidenz insbesondere zu den neuen Normwerten zu aktualisieren. Weiterhin strebt das Update dieser Leitlinie an, die Spirometrie in einer fachübergreifenden Methodik zu beschreiben.
Die vorliegende Leitlinie wurde von einer Gruppe ausgewählter Fachexperten, die die Deutsche Atemwegsliga, die Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin und die Deutsche Gesell-schaft für Arbeitsmedizin und Umweltmedizin vertreten, auf der Basis der Konsensfindung erarbeitet. Die Leitlinie besteht aus zwei Teilen. In dem ersten Teil werden die Definitionen der einzelnen spiro-metrischen Parameter und die praktische Messung der Lungenfunktion dargestellt. In dem zweiten Teil werden die Auswertung der Parameter und Bewertung der Ergebnisse ausführlich diskutiert. Die handlungsorientierten Empfehlungen zu zentralen Fragen der Durchführung und Bewertung der Spirometrie sind in den Abbildungen dargestellt, die weiteren Informationen und Hintergründe sind im Fließtext zusammengefasst.
Das Update der Leitlinie Spirometrie wurde in drei Stufen erstellt. In der ersten Phase wurde durch den federführenden Autor, Prof. Dr. Carl-Peter Criée, eine Rohfassung für das Manuskript, die den Hintergrundtext sowie die Empfehlungen und Aussagen beinhaltete, erstellt. Für die Überprüfung und Aktualisierung der Literatur wurde zusätzlich zu den Expertenmeinungen eine Literatursuche vom Institut für Lungenforschung GmbH durchgeführt. Die Rohfassung des Manuskripts wurde an alle Mitglieder der Leitliniengruppe übersendet und in der Konsensuskonferenz am 21. 11. 2013, Frankfurt/M., intensiv diskutiert und abgestimmt. Die Ergebnisse der Konferenz wurden in das Manuskript eingearbeitet und erneut allen Autoren zur weiteren Kommentierung und Abstimmung zur Verfügung gestellt. Die so erhaltenen Zusatzinformationen und die redaktionellen Änderungen wurden durch den federführenden Autor zusammengefasst und entsprechend umgesetzt. Anschließend wurde die Leitlinie durch die Autoren angenommen sowie durch den beteiligten Fachgesellschaften freigegeben.
Definition
Unter Spirometrie versteht man die Messung von (relativen) statischen und dynamischen Lungenfunktionsparametern sowie Atemflüssen am Mund. Sie kann kontinuierlich zur Messung der Ventilation oder mittels willkürlicher und maximaler Atmungsmanöver (forcierte Spirometrie) zur Bestimmung definierter Volumina und Atemstromstärken erfolgen.
Die Messungen erfolgen entweder mit Strömungssensoren, zu denen der Pneumotachograph (nach Lilly bzw. Fleisch), der Ultra-schallsensor oder das Hitzdrahtanemometer zählen, oder Volumensensoren, wie der Turbine. Bei Strömungssensoren errechnet sich das Volumen numerisch aus der Integration der Strömung über die Zeit. Dagegen wird bei Volumensensoren die Strömung durch Differentiation des erfassten Volumens bestimmt.
Folgende Fragen kann die Spirometrie beantworten:
- Liegt eine Atemwegsobstruktion vor?
- Ist eine nachgewiesene Atemwegsobstruktion nicht, teilweise oder vollständig reversibel? (Reversibilitätstest mit Broncho-dilatatoren)
- Besteht eine gesteigerte Reagibilität des Bronchialsystems? (Provokation mit nichtspezifischen Pharmaka bzw. spezifischen Substanzen)
- Liegt eine Verringerung der spirometrischen Volumina vor? (Restriktion, Überblähung)
- Wie verhalten sich die Funktionswerte unter Therapie? (Trend)
Indikationen
- Diagnostik von Atemwegserkrankungen (z. B. COPD, Asthma bronchiale)
- Dyspnoe, Husten und/oder Auswurf
- Screening (Gesundheitsuntersuchung)
- Früherkennung von Schäden durch inhalative Noxen
- Verdacht auf Erkrankungen von Atemwegen, Lunge oder Herz sowie muskuloskelettale Erkrankungen mit Auswirkungen auf die Atmung
- Verdacht auf Erkrankungen der Atempumpe (Atemzentrum, zugehörige Nerven und Muskeln)
- Verlaufsbeobachtung bronchopulmonaler Erkrankungen
- Therapiekontrolle bronchopulmonaler Erkrankungen
- arbeitsmedizinische Überwachung und Vorsorge (z. B. bei Exposition gegenüber Allergenen, anorganischen Stäuben, Rauchbelastungen usw.)
- präoperative Diagnostik.
Absolute Kontraindikationen für forcierte Manöver
Akute lebensbedrohliche Krankheitsbilder jeglicher Art, z. B.
- akuter Myokardinfarkt,
- akute fulminante Lungenembolie
- großes aszendierendes Aortenaneurysma
- Spannungspneumothorax.
Relative Kontraindikationen für forcierte Manöver
- ausgedehnter Pneumothorax (innerhalb der ersten Wochen)
- Abdomen-/Thoraxoperation (je nach Befund 1–4 Wochen postoperativ)
- Augen-/Hirn-/Ohrenoperation (variabel, Rücksprache Operateur)
- Besondere Vorsicht ist zudem bei Hämoptysen unklarer Genese geboten.
Messprinzip
Üblicherweise werden heute offene Spirometer auf der Basis der Pneumotachographie (Lilly, Fleisch), der Hitzdrahtanemometrie, der Ultraschallmesstechnik bzw. Turbinen verwendet. Bis auf die Turbine messen die genannten Verfahren den Atemfluss.
Anschließend wird numerisch durch Integration des Atemstroms über die Zeit das Atemvolumen berechnet (Volumen = Atemfluss × dt).
Dagegen wird bei Volumensensoren, wie der Turbine, primär der Volumenstrom gemessen und anschließend die Strömung durch Differentiation des registrierten Volumenverlaufs bestimmt (Atemfluss = d Volumen / dt).
Sämtliche Atemströmungen und -volumina und die daraus abgeleiteten Parameter werden vereinbarungsgemäß auf BTPS-Bedingungen normiert (BTPS = „body temperature pressure saturated“, d. h. die erhobenen Daten gelten für 37 °C und 100 % relative Feuchte beim gegebenen Luftdruck). Exspiratorische Lungenvolumina und Strömungen werden demzufolge direkt erfasst, während inspiratorische Größen, für die die ATP-Umgebungsbedingungen gelten (ATP = ambient temperature pressure), auf BTPS korrigiert werden müssen.
Kalibrierung / Verifizierung
Es wird gefordert, dass jedes Spirometer auf seine Messgenauigkeit überprüft wird. Mindestens einmal täglich, noch vor der ersten Untersuchung, ist das verwendete Messsystem deshalb zu kalibrieren bzw. zu verifizieren. Pneumotachographen und Hitzdrahtanemometer werden kalibriert und das Ergebnis der Kalibrierung wird anschließend verifiziert. Bereits vom Hersteller werkseitig kalibrierte Sensoren, wie etwa Ultraschallwandler und Turbinen, erfordern eine tägliche Verifizierung.
Kalibrierung und Verifizierung erfolgen mit einer Kalibrierpumpe die ein geprüftes/zertifiziertes Hubvolumen von 1 bis vorzugs-weise 3 Litern, bei einem Fehler unter 0,5 % hat.
Im wöchentlichen Abstand sollte zusätzlich die Linearität des Messsystems über-prüft werden. Dazu eignet sich die 3-Fluss-Kalibrierung/Verifizierung. Durch Applikation von niedrigen, mittleren und hohen Flüssen werden 3 Punkte der Sensorkennlinie untersucht.
In wöchentlichem Zyklus ist die regelhafte Überprüfung der Kalibrierung anhand der bekannten und konstanten Lungenvolumina von gesunden Mitarbeitern sinnvoll. Man spricht dabei von einer Bio-verifizierung.
Eine Überprüfung der Kalibrierung ist zusätzlich durchzuführen, wenn ungeachtet guter Mitarbeit des Untersuchten und nach Überprüfung der persönlichen Daten ein Ergebnis nicht plausibel erscheint. Dies kann einen Austausch des Widerstandes bzw. eine Reinigung des Systems erforderlich machen.
Spirometrische Messparameter
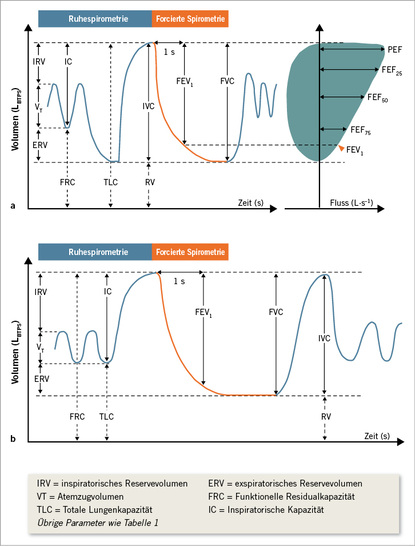
Man unterscheidet zwischen statischen und dynamischen Lungen-funktionsparametern. Unter den statischen Lungenvolumina versteht man Lungenvolumina, deren Messwerte nicht vom zeitlichen Ablauf des Spirogramms abhängen (z. B. IVC). Unter dynamischen Lungenfunktionsparametern versteht man Messwerte, die vom zeitlichen Verlauf abhängig sind (z. B. FEV1). Da bei offenen Spirometern die zeitlichen Verläufe der Atemstromstärken und geatmeten Volumina zur Verfügung stehen, können sie in der Fluss-Volumen-Kurve problemlos zugeordnet werden ( Abb. 1). Die wichtigsten Parameter sind in Tabelle 1 zusammengefasst.
Vitalkapazität (VC)
Die Vitalkapazität VC ist die Volumendifferenz, die am Mund zwischen der Atemlage vollständiger Inspiration (zur Totalkapazität TLC) und der Atemlage vollständiger Exspiration (zum Residualvolumen RV) gemessen werden kann („Atemhub“). In Deutschland und einigen europäischen Ländern wird sie in Form der „inspiratorischen Vitalkapazität“ IVC bestimmt. Hierzu wird aus normaler Ruhe-atmung langsam bis zum RV ausgeatmet und anschließend zügig – aber nicht forciert – bis zur TLC eingeatmet. In Großbritannien und Nordamerika wird die Vitalkapazität teils während einer langsamen („relaxed“) Exspiration vom TLC-Niveau aus mit ansteigender Anstrengung am Exspirationsende gemessen und liefert die exspiratorische Vitalkapazität (EVC). In der Regel jedoch erfolgt die Exspiration forciert und führt zur „forcierten exspiratorischen Vitalkapazität“ (FVC). Bei gesunden Probanden besteht keine systematische Differenz zwischen IVC und EVC. Bei obstruktiven Lungenerkrankungen aber kann die IVC deutlich größer sein als EVC und FVC, und EVC ist in der Regel größer als FVC, infolge von abgeschlossenen Luftarea-len durch Kollaps bei der beschleunigten Exspiration („trapped air“).
Dynamische Lungenfunktionsparameter und maximale exspiratorische Atemstromstärken:
Als forcierte Exspiration wird das Manöver bezeichnet, bei dem der Proband zügig bis zur TLC einatmet und sofort danach, ohne Pause, mit maximaler Anstrengung über mehrere Sekunden bis zum Residualvolumen ausatmet. Die maximale Muskelkraft soll dabei „schlagartig“ und nicht allmählich aufgebaut werden; daher ist es wichtig, den Patienten anzuhalten, sich auf einen möglichst „augenblicklichen“ Beginn der forcierten Ausatmung zu konzentrieren. Bei dem forcierten Exspirationsmanöver – auch Tiffeneau-Test genannt – werden das forcierte, exspirierte Volumen in der ersten Sekunde (Einsekundenkapazität, FEV1) sowie die maximalen exspiratorischen Atemstromstärken (FEFxx) bestimmt. Dabei wird sowohl das Volumen gegen die Zeit aufgetragen (Volumen-Zeit-Kurve), als auch die Atemstromstärke gegen das Lungenvolumen (Fluss-Volumen-Kurve) (s. Abb. 1).
In der Routine wird die Bewertung der Fluss-Volumen-Kurve bevorzugt, sowohl für die klinische Interpretation als auch die Be-urteilung der Qualität der Untersuchung.
Wird die forcierte Exspiration verzögert begonnen, sollte der Ver-such möglichst wiederholt werden. Die meisten Spirometer führen in diesem Falle eine Rückextrapolation durch, um den tatsächlichen Beginn des forcierten Manövers zu bestimmen, insbesondere für die zeitabhängigen Parameter, wie das FEV1. Das korrigierte (rückextrapolierte) Volumen sollte in jedem Falle unterhalb von 150 mL liegen. Es wird empfohlen, die automatische Rückextrapolation immer eingeschaltet zu lassen.
Bei dem forcierten Exspirationsmanöver sind zwei Phänomene zu berücksichtigen:
- 1. Die Anstrengungsabhängigkeit („effort-dependence“):
- Bei der maximalen exspiratorischen Anstrengung sind die exspiratorischen Atemstromstärken durch die Kompression der Atem-wege häufig etwas geringer als bei submaximaler Anstrengung, was sich insbesondere bei Patienten mit obstruktiver Ventila-tionsstörung auswirkt. Da aber die Atemstromstärken bei submaximaler Anstrengung nicht reproduziert werden können, wird das maximal forcierte Manöver gefordert.
- 2. Die Zeitabhängigkeit („time-dependence“):
- Bei langsamer Inspiration mit einer Pause vor der forcierten Exspiration vom TLC-Niveau aus sind die Atemstromstärken und das FEV1 bis zu 25 % geringer als bei schneller Inspiration ohne Pause. Grund dafür ist die mit dem Glottisverschluss verbundene Relaxation der Atmungsmuskulatur, da die Luft nicht mehr durch Muskelspannung in der Lunge gehalten werden muss.
- Die höheren Flüsse bei forcierter Exspiration ohne vorherige Pause kommen durch Relaxation aufgrund der viskoelastischen Eigenschaften der Lunge nach Dehnung zustande, aber auch durch eine bessere Aktivierung der Exspirationsmuskulatur. Es wird daher eine zügige Inspiration ohne Pause vor der anschließenden forcierten Exspiration empfohlen. Dies ist auch deshalb zu beachten, weil eine unterschiedliche Ausführung des Manövers bei der Beurteilung, ob eine Obstruktion vorliegt, oder beim Bronchodilatationstest zu Fehlern führen kann.
Parameter zur Erfassung der forcierten Exspiration
- Einsekundenkapazität, forciertes exspiratorisches Volumen in der ersten Sekunde (FEV1): Das Volumen, das nach maximaler Inspiration mittels forcierter Exspiration in der ersten Sekunde ausgeatmet werden kann, wird als (absolute) Einsekundenkapazität (FEV1) bezeichnet.
- Tiffeneau-Index (FEV1/FVC): Die Einsekundenkapazität in Prozent der Vitalkapazität wird Tiffeneau-Index oder relative Einsekundenkapazität genannt. Es wird empfohlen, die FVC als Bezugsgröße zu wählen.
- Spitzenfluss (PEF): Der Spitzenfluss PEF (Peak Expiratory Flow) ist die maximal erreichbare Atemstromstärke bei forcierter Exspiration (der Fluss, mit dem man „Kerzen ausbläst“). Er kann an der Fluss-Volumen-Kurve unmittelbar abgelesen werden. Das Messergebnis hängt, wie bei allen Atemstromstärken, stark von der Mitarbeit des Patienten ab.
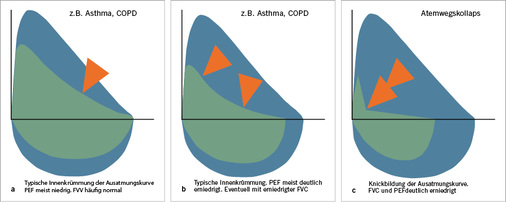
- Forcierte exspiratorische Flüsse bei xx % der Vitalkapazität (FEFxx %): Trägt man in die Fluss-Volumen-Kurve die Volumenfraktionen ein, bei der jeweils ein Viertel der gemessenen forcierten Vitalkapazität ausgeatmet wurde, kann man an diesen Stellen die zugehörigen maximalen Atemstromstärken ablesen: So erhält man Werte für die maximalen exspiratorischen Flüsse FEF25, FEF50 und FEF75 (jeweils bezogen auf den Prozentsatz der ausgeatmeten FVC). Die früher übliche Bezeichnung MEF bezog sich komplementär auf den Prozentsatz der FVC, der am jeweiligen Viertel noch ausgeatmet werden kann; somit gilt FEF75 als identisch mit MEF25. Es wird nicht mehr empfohlen, die Volumengrenzen anhand der inspiratorischen Vitalkapazität festzulegen, da dies zu Diskrepanzen führen kann, wenn sich IVC und FVC sehr stark unterscheiden. Die maximalen exspiratorischen Flüsse gegen Ende der Exspiration (FEF50 und FEF75) sind empfindliche Indikationen für jede Art von Veränderungen in den kleinen Atemwegen. Bei normaler oder annähernd normaler FEV1 können sie visuell als konkave Deformierung der Fluss-Volumen-Kurve qualitativ erfasst werden. Der Bezug auf die jeweilige FVC und die deutlich schlechtere Reproduzierbarkeit schmälern allerdings ihre Verwendbarkeit für die Beurteilung des bronchodilatatorischen Effektes. Bei Patienten nach Transplantation kann z. B. ein im Verlauf abnehmender FEF75–Wert ein Hinweis auf eine Abstoßungsreaktion sein.
- Mittlere maximale exspiratorische Atemstromstärke zwischen 25 % und 75 % der FVC (FEF25–75): Die mittlere maximale (forcierte) exspiratorische Atemstromstärke, die zwischen 25 % und 75 % der forcierten Vitalkapazität erzielt wird, wird als FEF25–75 bezeichnet. Dieser Parameter gilt als sensibel zur Erkennung einer beginnenden Atemwegsobstruktion, ein Vorteil gegenüber der Bestimmung von FEF50 oder FEF75 ist allerdings nicht belegt.
Hinweis: Da die PEF-Variabilität gut mit dem Schweregrad der obstruktiven Ventilationsstörung einer asthmatischen Erkrankung korreliert, wird er zur Verlaufs- bzw. Therapiekontrolle genutzt. Hierzu misst der Patient mit Hilfe eines Peak-Flow-Meters mehrmals täglich den PEF zu Hause, insbesondere bei akuter Atemnot oder Instabilität der Erkrankung. Es ist zu beachten, dass die weit verbreiteten Peak-Flow-Meter ihre Messergebnisse in L × min–1 und nicht in L × s–1 anzeigen. Während beim Lungen-funktionsmessplatz der tatsächliche Spitzenfluss gemessen wird bestimmt das Peak-Flow-Meter die Kraft der Ausatmung, die in Strömungseinheiten angegeben wird. Differenzen zwischen beiden Methoden sind nicht relevant, da mit dem Peak-Flow-Meter intraindividuell die Peak-Flow-Variabilität erfasst werden soll.
Durchführung der Untersuchung
- Der Patient sollte beengende Kleidungsstücke öffnen bzw. ablegen.
- Die Körpergröße sollte gemessen werden (Angaben der Patienten sind häufig fehlerhaft).
- Die Messung erfolgt im Sitzen, da sich alle Normalwerte auf die sitzende Position beziehen. Es gibt spezifische Indikationen für die Durchführung im Liegen.
- Die Nase wird mit einer Nasenklemme luftdicht verschlossen.
- Der Patient nimmt das Mundstück bzw. den Filter vor dem Strömungssensor zwischen die Zähne, die Zunge liegt unter dem Mundstück. Die Modalitäten können je nach verwendetem Mund-stück/Filter variieren.
- Der Patient wird aufgefordert, die Lippen fest um das Mundstück zu schließen. Dabei ist insbesondere auf den Lippenschluss an den Mundwinkeln zu achten!
- Nach einigen ruhigen und gleichmäßigen Atemzügen auf FRC-Niveau soll der Patient langsam maximal ausatmen. Ohne zeitliche Limitation wird ein deutliches Plateau im Spirogramm an-gestrebt. Danach erfolgt eine zügige vollständige Inspiration zur Bestimmung der inspiratorischen Vitalkapazität IVC.
- An dieses Manöver schließt sich ohne Pause eine forcierte und maximale Exspiration bis zum RV an. Um das RV bei langsamer und vor allem bei forcierter Exspiration möglichst zu erreichen, kommt es darauf an, solange wie möglich auszuatmen, bis ein deutliches Plateau im zeitlichen Volumenverlauf sichtbar wird. Dies fällt vor allem Patienten mit einer obstruktiven Ventilations-störung und Kindern schwer. Es ist nachgewiesen, dass Exspi-rationszeiten oberhalb von 15 s nicht wesentlich zur Verbesse-rung der Volumenregistrierung beitragen. Aus diesem Grunde kann der Versuch nach dieser Zeit abgebrochen werden, um den Patienten zu entlasten. Insgesamt muss der Patient also bei der Folge dieser Manöver angehalten werden, ausgehend vom FRC sowohl das minimale als auch das maximale Lungenvolumen (also erst RV, dann TLC, dann wieder RV) wirklich zu erreichen.
Kriterien für eine akzeptable Durchführung der Messung
Die Akzeptanzkriterien sind Tabelle 2 und Abb. 2 zusammengestellt.
Das jeweilige Exspirationsmanöver des Erwachsenen sollte min-destens 6 s betragen und ist korrekt beendet, wenn sich das Volumen über mindestens 1 s um weniger als 25 mL ändert. Wenn das reine Zeitkriterium (mindestens 6 s) nicht erfüllt wird, z. B. bei Kindern und Patienten mit Lungengerüsterkrankungen, ist die Messung bei Erreichung eines Plateaus trotzdem akzeptabel.
Um die Reproduzierbarkeit (repeatability) – und damit die Güte der Mitarbeit – bestimmen zu können, müssen mindestens 3 Versuche durchgeführt werden. Hierbei dürfen sich die Ergebnisse des besten und zweitbesten Versuches für FEV1 und FVC um nicht mehr als 5 % (bei einer FVC Tabelle 3, Beispiele auf den Abb. 3 und 4).
Auswertung
Die höchsten Werte für IVC, FEV1 und FVC werden aus allen Manövern ermittelt, die die o. g. Akzeptanz- und Reproduzierbarkeitskriterien erfüllen. Die maximalen exspiratorischen Atemstromstärken werden aus der besten Fluss-Volumen-Kurve, d. h. aus derjenigen mit der größten Summe aus FEV1 und FVC bestimmt.
Die ausgewählte Kurve ist numerisch und grafisch zu dokumentieren. Um die Reproduzierbarkeit zu dokumentieren, bieten sich zwei Möglichkeiten an: Man notiert die Reproduzierbarkeit als numerischen Wert oder/und man dokumentiert alle akzeptablen Fluss-Volumen-Kurven grafisch. Die grafische Darstellung muss jederzeit eine erneute Formanalyse ermöglichen.
Nicht empfohlen wird die sog. Hüllkurve. Dabei werden die Fluss-Volumen-Kurven am Ausgangspunkt der forcierten Exspiration (TLC) übereinandergelegt und eine hypothetische Maximalkurve konstruiert; die Maximalflüsse werden dann von der Maximal-kurve abgelesen. Die Maximalkurve ist eine konstruierte, fiktive Kurve, die nie realiter geatmet wurde, und daher problematisch.
Bedeutung der inspiratorischen Parameter
Die neuen Normalwerte (s. u.) und internationalen Empfehlungen zur Spirometrie beziehen sich nur auf exspiratorische Parameter. So wurde international die Vitalkapazität nur in Form der forcierten (exspiratorischen) Vitalkapazität (FVC) und nicht als inspiratorische Vitalkapazität (IVC) gemessen, obwohl diese gerade bei Patienten mit Atemwegsobstruktion größer ist als die FVC. Auch für andere inspiratorische Parameter existieren keine Normalwerte, ihre Messungen können trotzdem von Vorteil sein.
- 1. Das Volumen, das bei einer forcierten Inspiration beginnend vom Residualvolumen in 1 Sekunde eingeatmet wird, wird als FIV1 bezeichnet. Ihre Bestimmung kann nicht unmittelbar im Rahmen der routinemäßigen Spirometrie integriert werden, da sie ein separates Atemmanöver erfordert. Dieses forcierte Inspirationsvolumen in 1 Sekunde beträgt bei gesunden Probanden ca. 95 % der IVC. Es ist ein Maß für die inspiratorisch wirksame Ob-struktion und für die inspiratorisch wirksame Muskelkraft, die mit der Dyspnoe korreliert ist. So ist z. B. bei mittel- bis schwergradiger COPD die Besserung der Dyspnoe nach Inhalation eines Betamimetikums mit einer Zunahme der inspiratorischen Einsekundenkapazität (FIV1) verbunden. Die Zunahme der FIV1 erklärt sich aus der Abnahme der inspiratorisch wirksamen Obstruktion und der Reduktion der Lungenüberblähung, die wiederum zu einer Zunahme der Inspirationskraft führt. Häufig ändert sich bei schwerer COPD die FIV1 stärker als die exspiratorischen Parameter, die sich aufgrund des Atemwegskollapses kaum ändern können.
- 2. Zur Inhalation aus Pulversystemen ist immer ein inspiratorischer Mindestfluss erforderlich. Durch die Messung des inspi-ratorischen Spitzenflusses (PIF) kann abgeschätzt werden, ob die Patienten in der Lage sind, aus einem Pulversystem suffizient zu inhalieren, wobei natürlich der Widerstand des Pulver-systems genauso zu berücksichtigen ist. Auch die Messung des inspiratorischen Spitzenflusses erfordert ein separates Atemmanöver.
- 3. Das Residualvolumen (RV) ist mittels Spirometrie nicht messbar. Ein hohes Residualvolumen bei obstruktiver Ventilationsstörung, auch „statische Überblähung der Lunge“ genannt, kann durch Messung der inspiratorischen Kapazität (IC) abgeschätzt werden. Darunter versteht man das Volumen, das aus der Atemruhelage maximal einatembar ist, also das Volumen zwischen FRC und TLC (s. Abb. 1). Es sollte der Mittelwert aus 3 Manövern zur Auswertung kommen. Die inspiratorische Kapazität ist ein aus der Spirometrie, d. h. ohne Ganzkörperplethysmographie gewinnbares Maß zur Abschätzung der spirometrisch ansonsten nicht erfassbaren Lungenüberblähung. Die Besserung der Lungenüberblähung unter Bronchodilatation kann daher durch die Bestimmung der IC gemessen werden, die Besserung der IC geht auch mit einer Besserung der Dyspnoe einher. Eine Verminderung der IC auf unter 25 % der TLC ist mit einer ungünstigen Prognose verbunden.
- 4. Stenosen in den extrathorakalen Atemwegen drücken sich in höherem Maße auf die Inspiration aus, so dass die Flusslimita-tion, die durch die oberen Atemwege bedingt ist, in den forcierten Inspirationsmanövern sichtbar wird (s. u.).
Normalwerte
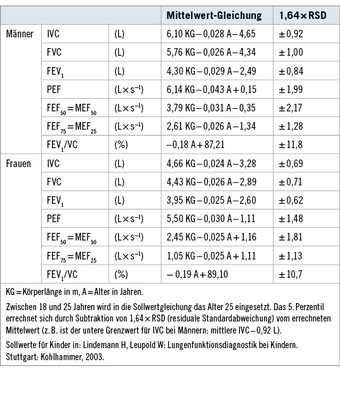
Bei den bisher in Deutschland verwendeten Normalwerten handelt es sich um die sog. EGKS-Werte (Europäische Gesellschaft für Kohle und Stahl), die zuletzt 1993 von der European Respiratory Society (ERS) publiziert wurden [1]. Tabelle 4 zeigt die Regressionsgleichungen zur Berechnung der entsprechenden Sollwerte.
Die EGKS-Werte entsprechen weder epidemiologisch (hochausgewählte Populationen) noch biostatisch (unzureichende Regressionsanalysen) den heutigen Anforderungen. Die Global Lung Initiative (GLI) publizierte 2012 spirometrische Referenzwerte basierend auf qualitätskontrollierten Messungen in verschieden Ländern (74 187 gesunde Probanden, Alter 3–95 Jahre) [2]. Die GLI erstellte Referenzgleichungen für folgende Parameter:
- FEV1 95 Jahre
- FVC 95 Jahre
- FEV1/FVC 95 Jahre
- FEF25–75 90 Jahre
- FEF75 90 Jahre
- FEV0,75 für 7 Jahre
- FEV0,75/FVC für 7 Jahre
Im Gegensatz zu den EGKS-Daten zeigten sich bei der GLI u. a. folgende Unterschiede:
- bis zu 10 % höhere Werte der FVC und FEV1 im mittleren und höheren Lebensalter
- Die ethnische Gruppenzugehörigkeit beeinflusst die Lungenfunktion.
- Die absolute Streuung der Messwerte variiert. Im Altersbereich von 15 bis 45 Jahre ist sie am niedrigsten, unter und oberhalb nimmt sie altersabhängig zu.
- Notwendigkeit der separaten Errechnung der Normalwerte sowie des unteren Grenzwertes (engl. lower limit of normal, LLN)
- Die Referenzgleichungen sind komplex und erfordern den Einsatz spezieller Software (kostenlos abrufbar unter der folgenden Internetadresse: www.lungfunction.org).
Weit verbreitet ist das Vorgehen, einen pathologischen Grenzwert anhand fester Prozentangaben des Mittelwertes zu definieren (z. B. 80 %). Dieses Verfahren ignoriert jedoch die unterschiedliche Streubreite der Normalwerte. Will man diese berücksichtigen, kommt man zu Perzentilen. Mittels Perzentilen kann man den Bezug des Untersuchungsergebnisses eines gewählten Parameters zu seiner statistischen Vertei-lung im Rahmen der Normalpopulation in %-Schritten herstellen.
Als LLN wird gewöhnlich das 5. Perzentil definiert. Dies bedeutet, dass lediglich 5 % der gesunden Bevölkerung einen Messwert unterhalb des LLN aufweisen. Die Lungenfunktionswerte Gesunder zeigen näherungsweise eine Normalverteilung; mathematisch ergibt sich daraus, dass das 5. Perzentil (z. B. für die FVC in Litern) dem Sollmittelwert (z. B. in Litern) minus 1,645 multipliziert mit der Streuung entspricht. Innovationen des Ansatzes der GLI gegenüber EGKS bestehen darin, dass
- die Populationen umfangreicher und breiter gewählt wurden,
- die Gleichungen zur Bestimmung der Sollmittelwertes genauer sind und
- ein gleitender Übergang vom Kindesalter in den Erwachsenenbereich besteht [12].
Um eine ja/nein-Entscheidung zu ermöglichen, findet der so genannte „Z-Score“ Anwendung (abgeleitet von der Bezeichnung einer standardisierten Normalverteilung als „Z-Verteilung“). Der Z-Score gibt an, um wie viele Standardabweichungen ein bestimmter Messwert vom Sollmittelwert abweicht. Beispielweise entspricht Z = 0 genau dem Sollmittelwert und Z = –2 bedeutet, dass der Messwert 2 Standardabweichungen unterhalb vom Sollmittelwert liegt. Die Abb. 5 und 6 illustrieren diese Sachverhalte. Jedem Z-Score kann stets ein bestimmtes Perzentil zugeordnet werden; Perzentilen und Z-Scores sind also gleichwertig und ineinander umrechenbar. Gemäß der oben genannten Definition des LLN entspricht dem Perzentil von 5 % ein Z-Score von –1,645, hingegen ein Z-Score von –2,32 einem Perzentil von 1 % usw.
Die LLN ist dazu gedacht zu entscheiden, ob mit der Wahrscheinlichkeit von 95 % ein pathologischer Wert vorliegt. In der Spiro-metrie kommen nur negative Z-Scores vor, da nur Abweichungen vom Normwert „nach unten“ pathologisch sind.
Zusammengefasst: Ist der Z-Score größer oder gleich –1,645, liegt der Messwert nicht im pathologischen Bereich. Z-Scores, die kleiner als –1,645 sind, liegen unterhalb des 5. Perzentils entsprechend LLN. Hierbei nimmt die Wahrscheinlichkeit ab, dass ein solcher Messwert bei einem Gesunden vorkommt. Deswegen werden im Befundausdruck 2 Bereiche festgelegt, wie in Abb. 7 dargestellt.
- Normalbereich: oberhalb des 5. Perzentils entsprechend Z-Score –1,645
- Pathologischer Bereich: unterhalb des 5. Perzentils entsprechend Z-Score
Mit zunehmendem Alter nimmt die Streuung der erhobenen Messwerte zu und demzufolge der Parameterwert für das 5. Perzentil ab, so dass in höherem Alter der untere Grenzwert (LLN) sogar unterhalb von 70 % des Sollwertes zu liegen kommt. Ferner sollte beachtet werden, dass bei einzelnen Individuen die Lungenfunk-tionswerte zunächst oberhalb des Mittelwertes der Population liegen können, im Verlauf einer Erkrankung möglicherweise deutlich abfallen (z. B. bei progredienter Lungenfibrose) und dennoch über lange Zeit noch oberhalb des LLN liegen können. Daher schließen auch normale Z-Scores eine pathologische Änderung im Einzelfall nicht aus. Aus diesem Grunde bleibt die Verlaufskontrolle der Lungenfunktions-werte eines bestimmten Patienten (i. e. der intraindividuelle Vergleich) stets aussagekräftiger als Querschnittsbeobachtungen mit einmaliger Messung und Vergleich mit dem Normalkollektiv (i. e. der interindivi-duelle Vergleich). Hierfür sind die Z-Scores nach GLI besonders gut geeignet, da sie eine optimal adjustierte Einordnung der Verlaufswerte relativ zur Normalpopulation selbst innerhalb der LLN erlauben.
Einschränkend muss erwähnt werden, dass weiterhin die EGKS-Werte benutzt werden können (s. Tabelle 4), solange die neuen Normalwerte der Quanjer GLI 2012 nicht in die gängige Software implementiert sind.
Bewertung der Spirometrie
Mittels Spirometrie können unterschiedliche Ventilationsstörungen nachgewiesen und quantifiziert werden. Charakteristische Veränderungen der Fluss-Volumen-Kurve sind in den Abb. 8 und 9 dargestellt.
Obstruktive Ventilationsstörung
Eine obstruktive Ventilationsstörung ist durch eine Verminderung des altersabhän-gigen Tiffeneau-Index (FEV1/FVC) auf Werte unterhalb des 5. Perzentils (Z-Score kleiner als –1,645) definiert. In den vorhergehenden Empfehlungen wurde das FEV1 auf die inspiratorische Vitalkapazität (IVC) bezogen. Für die IVC existieren allerdings keine neuen GLI-Normwerte, so dass IVC bei der Quotientenbildung durch FVC ersetzt wurde. In der Regel ist bei der obstruktiven Ventilationsstörung auch die absolute Einsekundenkapazität kleiner als ihr Normwert.
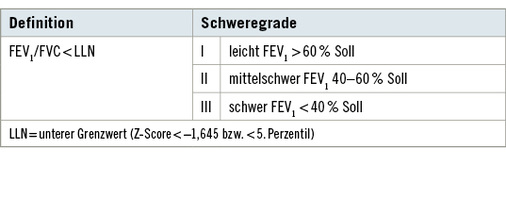
Charakteristisch ist die Abnahme der maximalen exspiratorischen Atemstromstärken. In der klinischen Beurteilung ergibt sich der spiro-metrische Schweregrad der obstruktiven Ventilationsstörung aus der Einschränkung der FEV1, ausgedrückt in Prozent des Sollwerts ( Tabelle 5). Aufgrund der neuen Normalwerte (GLI 2012) wurde die alte, fünf Bereiche umfassende Graduierung verlassen. Gemäß der bisherigen Schweregradeinteilung wäre es nämlich bei älteren Patienten möglich, dass ein gerade eben pathologischer Wert (unter-halb des 5. Perzentils, LLN) bereits einen Grad II der obstruktiven Ventilationsstörung zur Folge hätte.
Besonderheiten im Kindesalter
Die forcierte Exspiration ist ein artifizielles Manöver und damit stark mitarbeitsabhängig. Bei jüngeren Kindern kann die Spirometrie versucht werden, wenn sie in der Lage sind, willkürliche Atemmanöver durchzuführen und ein Mundstück tolerieren. Das spirometrische Atemmanöver wird von der Atemmittellage aus geprüft. Die Kinder und Jugendlichen sitzen in aufrechter Position auf einem Stuhl. Beide Füße stehen sicher auf dem Boden oder auf einem Hocker. Es werden in der Regel Nasenklemmen verwendet, bei jüngeren Kindern kann darauf ggf. verzichtet werden. Nach altersgemäßer Erklärung und Demonstration des Manövers werden die Probanden gebeten, erst ruhig ein- und auszuatmen, dann zügig aber nicht forciert einzuatmen, um anschließend forciert, so stark und so lange wie möglich auszuatmen. Die forcierte Exspiration wird also im Kindesalter mit einem Inspirationsmanöver eingeleitet, bei dem die Inspiratorische Kapazität (IC) vom FRC-Niveau (funktionelle Residualkapazität) bis zur TLC (Totale Lungenkapazität) eingeatmet wird (s. Abb. 1b).
Die für Erwachsene gültigen Qualitätskriterien für die forcierte Exspiration finden ab dem 10. Geburtstag Anwendung. Dabei kann auch in dieser Altersgruppe die Exspiration vollständig sein, ohne dass eine Exspirationszeit von 6 Sekunden erreicht ist. Daher kann auf sie zur Beurteilung der Qualität bei visueller Inspektion verzichtet werden [3]. Für die Altersgruppe unterhalb von 10 Jahren sollte die Ausatemzeit mindestens 3 Sekunden betragen, für Kinder jünger als 6 Jahre kann die Spirometrie unabhängig von der Aus-atemzeit verwendet werden, wenn eine technisch akzeptable Kurve vorliegt. Dies beinhaltet den raschen Anstieg zum Peak-Flow, eine artefaktfreie Ausatmung und eine vollständige Ausatmung bis zum Residualvolumen. Grundsätzlich gilt, dass eine visuelle Qualitätskontrolle einer numerischen Bewertung überlegen ist.
Bei Kindern vor dem Schulalter müssen wegen der physiologischanatomischen Lungenentwicklung andere Lungenfunktionsparameter zusätzlich dokumentiert werden. Verglichen mit Schulkindern und Erwachsenen haben jüngere Kinder relativ große Atemwege im Vergleich zum Lungenvolumen. Sie leeren ihre Lunge deshalb in kürzester Zeit. Die Exspirationszeit liegt deshalb auch bei guter Mitarbeit oft deutlich unter einer Sekunde, so dass die FEV1 kein sinnvoller Parameter ist. Die zusätzliche Angabe von FEV0,5 und FEV0,75 wird daher empfohlen. Auch wenn die Ausatemzeit länger als 1 Sekunde ist, liegt der normale FEV1/FVC-Quotient bei gesunden Kindern bis zum 6. Lebensjahr oberhalb von 0,9. Somit kann dieser Parameter bei Kindern vor dem Schulalter nicht wie bei Älteren zur alleinigen Beurteilung einer Atemwegsobstruktion verwendet werden. Eine visuelle Inspektion der Fluss-Volumen-Kurve (z. B. Vorliegen einer konkaven Deformierung des abfallenden Schenkels der Exspirationskurve des Fluss-Volumen-Diagramms) ist deshalb obligat, nicht nur um die Qualität der Messung zu beurteilen, sondern auch um eine mögliche Obstruktion zu erkennen. Auch ältere Kinder mit persistierendem Asthma bronchiale haben häufig eine nach Werten eine „normale“ Lungenfunktion. Eine eindeutige und behandlungsbedürftige Obstruktion kann auch bei „normalen“ Lungenfunktionswerten vorliegen.
So sollte bereits ein konkaver Verlauf des abfallenden Schenkels der Exspirationskurve des Fluss-Volumen-Diagramms zu einem Bronchodilatationstest Anlass geben, auch wenn die numerischen Werte normal sind. Gerade bei Kindern kann bisweilen erst nach Bronchodilatation und/oder Bronchoprovokationstest eine Aussage über das Vorliegen einer obstruktiven Ventilationsstörung getroffen werden.
Die GLI-2012-Werte ermöglichen altersübergreifend eine Beurteilung ab dem 3. Lebensjahr, so dass auch die Zeit der Transition vom Jugendlichen zum Erwachsenen ohne Fehler durch Wechsel der Regressionsgleichungen beurteilt werden kann. Ältere spiro-metrische Normwerte sollten nicht mehr verwendet werden. Nur für eine Übergangszeit ist eine vergleichende Bewertung, gerade bei Langzeitbeobachtung sinnvoll. Eine noch größere Genauigkeit der Bewertung kann durch Verwendung nationaler Referenzpopulation, wie sie die LUNOKID-Studie darstellt, erzielt werden [3].
In der LUNOKID-Studie ist die Variabilität aufgrund der strikten Qualitätskontrolle aller Messungen über alle Altersgruppen gleich, so dass keine Anpassung in den jüngeren Altersgruppen erfolgen muss.
Im Gegensatz zur GLI kann deshalb, in Kenntnis von Alter und Größe des Kindes, der jeweilige Median und der lower limit of normal (LLN) des Probanden direkt in einer Tabelle abgelesen werden [4]. Trotzdem ist auch für Kinder und Jugendliche die Verwendung der GLI-Werte empfohlen, die universell verfügbar sind und die kontinuierliche Beurteilung bis in das Erwachsenenalter ermöglichen.
Quantifizierung der Obstruktion
Der Schweregrad der Messwerteinschränkung ist repräsentativ für die Obstruktion, muss allerdings nicht mit dem klinischen Schweregrad der Erkrankungen wie bei COPD oder Asthma übereinstimmen. Die Spirometrie-Daten sind nur ein Teil der Surrogatparameter, die die Beurteilung des klinischen Schweregrades von Asthma oder COPD bestimmen. So wird z. B. beim Asthma bronchiale zur Unterscheidung von kontrolliertem und unkontrolliertem Status die Lungenfunktion nicht berücksichtigt ( Tabelle 6). Somit kann selbst bei präbronchodilatatorisch gemessener normaler Spirometrie ein unkontrolliertes Asthma vorliegen, wenn der Patient häufig Anfälle hat. Bei der Schweregradeintei-lung der COPD wird nach internationalen Empfehlungen (GOLD 2011) das postbronchodilatatorische FEV1 gewählt, um die chronische, persistierende Lungen-funktionseinschränkung als Grundlage der Beurteilung der Obstruktion heranzuziehen. Das postbronchodilatatorische FEV1 in Prozent des Sollwertes wird neben der anamnestisch zu erhebenden Exazerbationsrate und der Symptomatik benutzt, um die unterschiedlichen Kollektive A–D zu bilden ( Abb. 10).
Bei den internationalen GOLD-Empfehlungen wird eine obstruktive Ventilationsstörung nicht über das 5. Perzentil, sondern über eine altersunabhängige Reduktion des postbronchodilatatorischen FEV1/FVC-Quotienten unter 70 % definiert. Da bei älteren Patienten über 60 Jahre das 5. Perzentil weit unter diesem Grenzwert liegt, könnte es potenziell (wenn nur die Spirometrie bei der Diagnosestellung berücksichtigt wird) zu falsch-positiven COPD-Diagnosen kommen, genauso wie im jüngeren Lebensalter unter 40 Jahre das 5. Perzentil oberhalb von 70 % liegt und damit die Diagnose einer COPD nicht gestellt wird. Die Befürworter dieser pathophysiologisch nicht korrekten altersunabhängigen Grenze des FEV1/FVC-Quotienten von 70 % argumentieren, dass diese Grenze einfach und seit Jahren etabliert ist, man brauche keine Software um das 5. Perzentil zu berechnen und man wisse über das Risiko der Überdiagnostik bei älteren Patienten. Allerdings wird zur Spiro-metrie spätestens jetzt nach Implementation der Quanjer GLI-2012-Normalwerte ohnehin eine Software zur Berechnung des 5. Perzentils benötigt, da diese nicht mehr in Tabellenform dargestellt werden kann. Auch für FEV1 und FVC benötigt man die Software zur Berechnung des 5. Perzentils, da wie oben beschrieben der untere Grenzwert (LLN) nur bis zu einem Lebensalter von ca. 40 Jahren bei 80 % des Sollwertes liegt. Mit zunehmendem Alter sinkt der untere Grenzwert (5. Perzentil) kontinuierlich auf weit unter 70 % des Sollwertes ab.
Weiterhin kann eine obstruktive Atemwegserkrankung auch bei einem normalen FEV1/FVC-Quotienten bestehen, so dass sie spiro-metrisch nicht erfasst wird. So wird zur Diagnostik der COPD bei Patienten mit entsprechendem Verdacht eine ganzkörperplethysmographische Untersuchung (GKP) mit Bestimmung von FRC, RV, TLC, Raw und sRaw und deren Reversibilität empfohlen [5]. So kann z. B. bei einer hochgradigen Lungenüberblähung die Vitalkapazität stark vermindert sein, die Totale Lungenkapazität (TLC) ist aber normal oder erhöht, das Residualvolumen und die FRC sind erhöht und der spezifische Atemwegswiderstand (sRaw) ist ebenfalls erhöht [6]. Die Kombination von verminderter VC bei normaler oder erhöhter TLC bei normalem FEV1/FVC-Quotienten wird auch als Small-Airways-Obstruction-Syndrom beschrieben [7], ist aber nur Ausdruck einer massiven Lungenüberblähung, die auch unter dem Überbegriff „Obstruktion“ subsummiert wird [10]. Zur Bestimmung der Reduktion der Gasaustauschfläche (Emphysem) bei der COPD ist weder die Spirometrie noch die GKP geeignet. Dazu sind die Messung der Diffusionskapazität oder ein quantitatives CT erforderlich.
Erkrankungen, die mit einer obstruktiven Ventilationsstörung einhergehen, sind in Tabelle 7 aufgeführt. Stenosen in den oberen Atemwegen (z. B. tumorbedingte Trachealstenosen oder Stimmbandparesen) können zur Plateaubildung in der Fluss-Volumen-Kurve führen, d. h. große Atemströme werden regelrecht gekappt. Natürlich muss hier eine artifizielle Stenose am Mundstück durch das Gebiss ausgeschlossen sein. Bei begründetem Verdacht auf eine zentrale Atemwegsstenose (z. B. stridoröse Atmung) sollte nicht nur die forcierte exspiratorische, sondern auch die forcierte inspiratorische Fluss-Volumen-Kurve bestimmt werden, die die Limitierung der Spitzenflüsse in der Regel deutlicher zeigt. Da die Strömungshindernisse oft mechanisch instabil sind, sind die Fluss-Volumen-Kurven dann allerdings schlecht reproduzierbar. Beim optischen Eindruck einer exspiratorischen Plateaubildung in der Fluss-Volumen-Kurve muss an einen Tumor oder Stenose im Bereich der großen Atemwege gedacht werden.
Reversibilitätstest mit Bronchodilatatoren
Wird eine obstruktive Ventilationsstörung vermutet, sollte ein Bronchodilatationstest durchgeführt werden. Die Messungen des FEV1 erfolgen vor und 15 min nach Inhala-tion eines kurzwirksamen Beta-Mimetikums (z. B. bis zu 400 µg Salbutamol in 4 separaten Dosen) bzw. vor und frühestens 30 min nach Inhalation eines schnell wirksamen Anticholinergikums (z. B. 160 µg Ipratropium-bromid). Bei nahezu 4000 gesunden Nie-Rauchern im Alter über 40 Jahren fand sich das 95. Perzentil (upper limit of normal, ULN) nach Gabe von 200 µg Salbutamol bei einem Anstieg der FEV1 um 10 % des Sollwertes bzw. 12 % des Ausgangswertes [8]. In der Praxis ist es aber üblich, auch die absolute Änderung anzugeben, wobei ein Wert von 200 mL vorgeschlagen wird. Eine sicher positive Reaktion wird bei einem Anstieg der FEV1 um > 12 % des Ausgangswertes und einem Anstieg über 200 mL angenommen. Je höher die Reversibilität, desto wahrscheinlicher ist die Diagnose eines Asthmas, vor allem bei entsprechender Klinik. Eine COPD ist aber nur bei einer Normalisierung der Obstruktion ausgeschlossen. Auch ein negativer Reversibilitätstest schließt ein Asthma bronchiale nicht sicher aus, da ein Ansprechen zu einem späteren Untersuchungszeitpunkt möglich ist („variable“ Obstruktion bei Asthma) bzw. der Patient so stabil eingestellt ist, dass nur im Provokationstest eine asthmatische Entzündung sichtbar wird. Auch bei COPD-Patienten liegt häufig (bis zu 60 % im Stadium II) ein positiver Reversibilitätstest vor, allerdings besteht bei den COPD-Patienten eine sehr große Variabilität, so kann bei bis zu 50 % der Patienten die Reaktion auf den Reversibilitätstest (positiv bzw. negativ) bei nachfolgenden Untersuchungen verändert sein [9].
Bei COPD – im Gegensatz zu Asthma – wird das nach der In-halation von Bronchodilatatoren bestimmte FEV1 zur Schweregradeinteilung der Obstruktion verwendet. Bei der Beurteilung der Reversibilität ist auf die vorausgegangene Karenz von Bronchodilatatoren zu achten (kurzwirksame Betamimetika und Anticholinergika 6 Stunden, langwirksame Betamimetika und retardierte Theophyllin-präparate 12 Stunden, langwirksame Anticholinergika 48 Stunden). In Tabelle 8 sind unterschiedliche Reversibilitätstestungen bei Obstruktion beschrieben.
Restriktive Ventilationsstörung
Eine restriktive Ventilationsstörung ist durch eine Behinderung der normalen Lungenausdehnung oder fehlendes Lungenparenchym charakterisiert. Definiert ist sie durch eine Verminderung der Total-kapazität, die allerdings spirometrisch nicht gemessen werden kann. Eine verminderte Vitalkapazität allein kann nicht den Nachweis einer restriktiven Ventilationsstörung erbringen, da die Vitalkapazität durch Erhöhung des Residualvolumens bei Überblähung erniedrigt sein kann, ohne dass eine Restriktion (= erniedrigte TLC) vorliegen würde. Die Bestimmung der Vitalkapazität kann inspiratorisch (IVC) oder bei forcierter Exspiration (FVC) gemessen werden. Wenn der FEV1/FVC-Quotient normal oder erhöht ist, ist eine Überblähung (Erhöhung des Residualvolumens) unwahrscheinlich. Man darf dann bei einer verminderten Vitalkapazität eine restriktive Ventilationsstörung vermuten. Der spirometrische Schweregrad der restriktiven Ventilationsstörung ergibt sich aus der Einschränkung der FVC bzw. (falls untersucht) der IVC ausgedrückt in Prozent des Sollwerts ( Tabelle 9). Wie bei der obstruktiven Ventilationsstörung ist auch hier die fünfteilige Schweregradeinteilung wegen der neuen Normalwerte verlassen worden, so dass auch hier jetzt eine dreiteilige Einteilung empfohlen wird.
Man unterscheidet prinzipiell eine pulmonale von einer extrapulmonalen Restriktion, die jeweiligen Ursachen sind in Tabelle 10 zusammengefasst. Die pulmonale Restriktion ist durch eine vermehrte Steifigkeit (verminderte Compliance) der Lunge bedingt. Daher ist die „Entleerung“ der Lunge bei forcierter Exspiration durch die erhöhte Retraktionskraft beschleunigt, der Peak-Flow kaum erniedrigt und die Fluss-Volumen-Kurve exspiratorisch nach außen gewölbt (konvex verformt). Beim Zustand nach Pneumektomie liegt eine restriktive Ventilationsstörung vor, wobei die Steifigkeit der verbliebenen Lungenhälfte normal ist. Bei extrapulmonaler Restriktion ist die Lungenausdehnung trotz normaler Lunge, z. B. durch Atemmuskelschwäche oder Thoraxdeformität vermindert. Dabei ist die Fluss-Volumen-Kurve kleiner und nicht verformt. Zur Diagnostik der Atemmuskelschwäche als Ursache einer Restriktion ist die Bestimmung der maximalen Inspirationskraft und der Blutgase notwendig (siehe Empfehlungen der Deutschen Atemwegsliga zur Messung der inspiratorischen Muskelfunktion [14]).
Quantifizierung der Restriktion
Der Schweregrad der restriktiven Ventilationsstörung wird über die Einschränkung der Vitalkapazität, entweder inspiratorisch (IVC) oder während der forcierten Exspiration (FVC) gemessen, bestimmt. Statt einer fünfstufigen wird eine dreistufige Einteilung empfohlen, um zu vermeiden, dass bei älteren Patienten ein eben pathologischer Wert bereits einem Grad II der Ventilationsstörung zur Folge hätte (s. Tabelle 9). Auch hier muss nicht der Schweregrad der Ventilationsstörung mit dem Schweregrad der Erkrankung übereinstimmen. So können z. B. Patienten mit schwerster Hypoxie bei Lungenfibrose lediglich eine leichte restriktive Ventilationsstörung aufweisen.
Differenzialdiagnose bei verminderter Vitalkapazität
Eine verminderte Vitalkapazität ist bei verminderter Totalkapazität (TLC Abb. 11). Bei dieser Konstellation würde man ganzkörperplethymographisch bei einer reinen Lungenüberblähung ohne Obstruktion einen normalen Atemwegswiderstand bei erhöhtem spezifischem Atemwegswiderstand erwarten, bei obstruktiver Atemwegserkrankung mit Lungenüberblähung wären Atemwegswiderstand und spezifischer Atemwegswiderstand erhöht [6].
Es gibt allerdings Hinweise, dass bei der Konstellation normale TLC, verminderte FVC und normaler FEV1/FVC-Quotient auch nichtobstruktive Erkrankungen vorliegen können, so dass für diese Konstellation auch der Begriff „nonspecific pattern“ (NSP) gewählt wurde [11].
Der früher häufig verwendete Terminus „kombinierte Ventila-tionsstörung“ für die Kombination aus eingeschränktem FEV1/FVC-Quotienten und verminderter Vitalkapazität unterschied nicht zwi-schen den Differenzialdiagnosen Restriktion vs. Lungenüberblähung und sollte wegen dieser Ungenauigkeit nicht mehr verwendet werden. Wenn aber z. B. bei einer restriktiven Ventilationsstörung bei einer Lungengerüsterkrankung (TLC
Die den Empfehlungen der American Thoracic Society und der European Respiratory Society (ATS/ERS Task Force) entnommene Abbildung zur Interpretation der Lungenfunktion zeigt [10], dass zur Diagnose der Restriktion und der Diagnose Obstruktion plus Restriktion sowie der Lungenüberblähung (unter „Obstruktion“ subsumiert) die ganzkörperplethysmographische Bestimmung der TLC notwendig ist. Wenn also eine verminderte Vitalkapazität vorliegt, sollte eine ganzkörperplethymographische Untersuchung mit Bestimmung von TLC, FRC und RV erfolgen, wobei wie oben beschrieben die Bestimmung des Atemwegswiderstandes und des spezifischen Atemwegswiderstandes die Diagnostik komplettiert. Wie in Abb. 11 auch ersichtlich, ist die NSP-Konstellation nicht eingearbeitet, hier müssen weitere wissenschaftliche Arbeiten folgen.
Spirometrie in der Arbeitsmedizin
Spirometrie im Rahmen der arbeitsmedizinischen Vorsorge
Die Spirometrie ist bei Exposition gegenüber Noxen, die Atemwegs- oder Lungengerüsterkrankungen verursachen können, sinnvoll. Im Rahmen der Vorsorge ist vor allem die longitudinale Betrachtung aussagekräftig. Hierfür werden primär die absoluten Messwerte verglichen, so dass eine Sollwertänderung keinen Einfluss hat. Zur Beurteilung des longitudinalen Verlaufs der Messwerte im Vergleich zu den Sollwerten müssen bisherige Messwerte auf Basis der neuen Sollwerte neu berechnet werden. Als Screening für Lungen-/Bronchialkarzinome bei Exposition gegenüber lungenkanzerogenen Noxen ist die Spirometrie nicht geeignet.
Spirometrie bei Verdacht auf arbeitsplatzassoziiertes Asthma bronchiale
Hierfür sind serielle Spirometrien mit und ohne die vermutete ursächliche Exposition notwendig. Moderne portable Spirometer erlauben es, dass die Probanden zu vom Pneumologen oder Betriebsarzt vorgegebenen Uhrzeiten mehrmals täglich und über einen längeren Zeitraum von vier bis fünf Wochen ihre Lungenfunktion selbst messen können (Lungenfunktionsmonitoring). Durch die Speicherung der Uhrzeit, Zahl der Tests und Registrierung der besten Fluss-Volumen-Kurven kann nach Übertragung der Daten auf einen Rechner der Verlauf der über den Tag und an Arbeits- versus arbeitsfreien Tagen verglichen werden, um Rückschlüsse auf eine etwaige Arbeitsplatzbezogenheit zu ziehen. Da der intraindividuelle Verlauf die entscheidende Zielgröße ist, sind kleinere Abweichungen gegenüber Daten, die in der Sprechstunde mit anderen Geräten erhoben wurden, hinnehmbar. Stets ist jedoch zu dokumentieren, mit welchem Gerät die Daten erhoben wurden. Da ein Vergleich der absoluten Messwerte im Vordergrund steht, hat die Sollwertänderung keinen Einfluss.
Spirometrie bei Berufskrankheiten-Gutachten
Zur Klärung der Kausalitätsfrage wird die Spirometrie neben Body-plethysmographie, Diffusionskapazität und Spiroergometrie mit Blutgasen zur Diagnose des Krankheitsbildes und bei spezifischen Expositionstestungen im Rahmen der Darstellung des Kausalzusammenhangs zwischen Krankheitsbild und beruflicher Exposition eingesetzt. Im Falle des bestätigten Kausalzusammenhangs wird die Spirometrie neben Bodyplethysmographie und Diffusionskapazität für die Bewertung des Parameters „Lungenfunktion“, eines Teilaspekts des medizinisch-funktionellen Anteils der MdE (Minderung der Erwerbsfähigkeit), an dem durch die Berufskrankheit bedingten Gesundheitsschadens herangezogen.
GLI-Referenzwerte in der arbeitsmedizinischen Begutachtung
Aus arbeitsmedizinischer Sicht können die aktuellen Referenzwerte im Rahmen der pneumologischen Begutachtung ab Publikation ohne Übergangsfrist angewendet werden. Die Spirometrie-Leitlinie trägt jedoch zu einer Vereinheitlichung der Umsetzung der neuen Referenzwerte bei. Falls die derzeitigen Geräte eine automatische Berechnung nicht ermöglichen, sind die Referenzwerte und die untere Sollwertgrenze (LLN) jedes Gutachtenpatienten über die homepage www.lungfunction.orgeigenständig zu berechnen.
- Die Bemessung des medizinisch-funktionellen Anteils der MdE erfolgt durch Integration aller in den MdE-Tabellen der Begutachtungsempfehlungen aufgeführten Bewertungsparameter:Aktenlage, Verlauf der relevanten pathologischen Befunde
- Anamnese, Verlauf der Krankheitssymptome
- Körperlicher Untersuchungsbefund
- Lungenfunktion (Spirometrie, Bodyplethysmographie, Diffusions-kapazität)
- Belastungsuntersuchung
- Therapie
Somit stellt die Spirometrie nur ein Kriterium unter vielen dar. Es ist jedoch bei Anwendung der GLI-Referenzwerte im Rahmen der MdE-Bemessung nach den derzeitigen Begutachtungsempfehlungen nicht auszuschließen, dass zumindest bei pneumologischen Berufskrankheiten, die potenziell mit einer restriktiven Ventilationsstörung einhergehen (insbesondere BK 4101/4102 und BK 4103), die Ergebnisse der Spirometrie bei einigen Versicherten anders einzustufen sind. Dies betrifft zum einen Versicherte (Fallkonstellation a), vorrangig jüngeren und mittleren Alters, mit keiner oder niedriger MdE, deren spirometrisch bewertete Funktionseinschränkung bei erstmaliger Anwendung der im Dezember 2012 publizierten GLI-Referenzwerte nun höher zu bewerten ist. Zum anderen betrifft es Versicherte (Fallkonstellation b), vor allem höheren Alters, bei denen bisher als pathologisch eingestufte spirometrische Messwerte aufgrund der bei Anwendung der GLI-Referenzwerte höheren Streuung im Alter nun als Normalbefund eingestuft werden müssen.
Nun stellt sich die Frage, ob die Einführung der neuen GLI-Referenzwerte in dem Sinne zu einer Änderung der MdE-Bemessung führt, dass die MdE beispielsweise bei Versicherten mit der Fallkonstellation a zu erhöhen und bei Versicherten mit der Fallkonstel-lation b zu senken wäre. Hiergegen spricht erstens, dass für den einzelnen Versicherten mit der Einführung neuer spirometrischer Sollwerte keine rechtlich wesentliche Änderung in den Krankheits-folgen eingetreten ist. Hiergegen spricht zweitens, dass sich der Umfang der verminderten Erwerbsmöglichkeiten auf dem allgemeinen Arbeitsmarkt allein durch die Einführung neuer Sollwerte nicht gewissermaßen automatisch ändert. Letzteres Argument wäre jedoch nur dann relevant, wenn sich die Bewertung der MdE bei pneumologischen Berufskrankheiten künftig nicht mehr in allererster Linie tradiert am BK-bedingten Funktionsschaden, sondern am hiermit nicht zwingend direkt korrelierenden Anteil der durch die BK verschlossenen Arbeitsplätze orientierte.
Darüber hinaus muss eine rechtliche Gleichbehandlung aller Versicherten sichergestellt sein, die erstmals nach GLI-Referenzwerten beurteilt werden, und zwar unabhängig davon, ob sie zuvor nach EGKS-Referenzwerten oder zuvor noch überhaupt nicht gutachterlich untersucht wurden.
Zum Zeitpunkt der Konsentierung dieses Manuskripts ist der Diskussionsprozess zu diesem Thema noch nicht abgeschlossen.
In der Begutachtung von pneumologischen Berufskrankheiten soll die Graduierung der spirometrischen Funktionseinschränkungen für die MdE-Tabellen in den Reichenhaller, Falkensteiner und Bochumer Begutachtungsempfehlungen verwendet werden ( Tabellen 11 und 12).
Diese Graduierung (%LLN) unterscheidet sich bezüglich der Berechnung von den Schweregradeinteilungen nach Tabelle 5 und Tabelle 9 (% mittlerer Sollwert). Nach derzeitigen Erkenntnissen sind jedoch bezüglich der Ergebnisse kaum Unterschiede zu erwarten. Ein Abgleich beider Rechenmethoden an prospektiven Daten ist geplant.
Lungenfunktionsprotokoll
In Abb. 7 befindet sich ein Vorschlag für ein Lungenfunktions-protokoll. Bei den spirometrischen Sollwerten sollten die Autoren der Normalwerte angegeben werden. Der gemessene Wert wird dann in Prozent des Sollwertes aufgeführt. Da, wie oben beschrieben, aus dem prozentualen Sollwertes nicht auf den Normbereich geschlossen werden kann, sollte in einer weiteren Spalte der Z-Score angegeben werden. Dies sollte numerisch erfolgen, weil der Z-Wert direkt angibt, ob sich der gemessene Wert außerhalb des Normbereichs befindet. Erwünscht ist eine graphische Darstellung des Z-Scores durch Punkte in dem Feld mit unterschiedlichen Farben, die einen Normalbereich und einen pathologischen Bereich mit einer Irrtumswahrscheinlichkeit von 5 % widerspiegeln.
Grenzen der Spirometrie
Die Messung der statischen und dynamischen Lungenfunktionswerte in der Spirometrie ist bei vielen Erkrankungen hilfreich. Es muss aber klar darauf hingewiesen werden, dass sie nur einen Teilaspekt der Ventilation misst (insbesondere sind Residualvolumen und totale Lungenkapazität nicht zu bestimmen). Zudem sind auch keine Rückschlüsse auf den Gasaustausch oder die Verteilung der Ventilation erlaubt. Manche wichtigen pneumologischen Erkrankungen können daher nicht (insbesondere Lungenemphysem) und manche nur eingeschränkt im Sinne einer klinischen Diagnose diagnostiziert werden, worauf die Tabelle 13 hinweist. Gleichwohl kann die Spirometrie oft wertvolle Hinweise geben, wenn die Ergebnisse richtig interpretiert werden.
Anhang I: Graduierung der Messwerteinschränkung
Die obstruktive Ventilationsstörung ist durch eine Verminderung des Tiffeneau-Index (FEV1/FVC) und die restriktive Ventilationsstörung durch Verminderung der Totalen Lungenkapazität (TLC) auf Werte unterhalb des 5. Perzentils (= LLN) definiert. Zur Schweregradeinteilung wird aber bei der obstruktiven Ventilationsstörung das forcierte Exspirationsvolumen in 1 Sekunde (FEV1) und bei der restriktiven Ventilationsstörung die inspiratorisch (IVC) oder bei der forcierten Exspiration (FVC) gemessenen Vitalkapazität benutzt. Der Schweregrad der Messwerteinschränkung stimmt aber nicht mit dem Schweregrad der Erkrankung (z. B. Asthma oder Lungenfibrose) überein, sondern ist immer nur ein Teilaspekt des gesamten Krankheitsbildes.
Gemeinsame Empfehlungen der American Thoracic Society und der European Respiratory Society (ATS/ERS Task Force: Standardisation of lung function testing, Eur. Respir J. 26; 2005) haben sowohl für die obstruktive als auch für die restriktive Ventilationsstörung eine fünfstufige Schweregradeinteilung mittels FEV1 in % des Solls vorgeschlagen, neuere Empfehlungen sind nicht publiziert.
Durch die zunehmende Streuung der Normalwerte der GLI 2012 mit zunehmendem Lebensalter oberhalb von 45 Jahren (wobei unklar ist, ob dies einem physiologischen Alterungsprozess entspricht) stellt sich die Frage, ob der Schweregrad der Messwerteinschränkung die Streuung berücksichtigen sollte. Es wurden drei Verfahren diskutiert:
- Die Beibehaltung der Einteilung in Prozent des Sollwerts des jeweiligen Lungenfunktionsparameters. Damit wird der altersabhängige Mittelwert, jedoch nicht die altersabhängige Streuung berücksichtigt. Dabei wird eine dreistufige Schweregradeinteilung empfohlen, um zu vermeiden, dass bei älteren Patienten ein eben pathologischer Wert bereits einen Grad II der Ventilationsstörung zur Folge hätte.
- Eine Einteilung nach dem Z-Score, der ja die altersabhängige Streuung berücksichtigt. Dies würde z. B. bedeuten, dass eine Einschränkung von FEV1 auf 50 % des Sollwertes bei einem jungen Patienten (z. B. 30 Jahre) zu einer schweren Einschränkung (Schweregrad V) führt, bei einem älteren Patienten (z. B. 80 Jahre) aber nur zu einer moderaten Einschränkung (Schweregrad II), äl-tere Patienten erreichen praktisch nie einen Schweregrad V [13].
- Eine Einteilung bezogen auf das 5. Perzentil (LLN), wobei die Streuung ebenfalls berücksichtigt wird. Hier wird eine dreistufige Einteilung empfohlen, wobei ein Messwert über 85 % LLN zu einem Grad I, eine Messwerteinschränkung zwischen 85 % und 55 % LLN zu einem Grad II und Messwerteinschränkung von unter 55 % LLN zu einem Grad III der Ventilationsstörung füht. Auch hier führt eine identische Einschränkung bezogen auf % Soll bei älteren Patienten zu einer geringeren Einschränkung in % LLN als bei jüngeren Patienten.
Es sind keine Daten publiziert, die die Überlegenheit der einen oder anderen Graduierung der Messwerteinschränkung, insbesondere zum klinischen Schweregrad der Erkrankung, belegen. Bei Patienten mit COPD ist FEV1 % Soll zur Mortalität schwach korreliert, der Z-Score ist deutlich schlechter zur Mortalität korreliert, für % LLN sind keine Daten publiziert. Es wird daher empfohlen, in Studien die drei Verfahren auf ihre Wertigkeit in Bezug auf andere Lungenfunktionsparameter und klinische Parameter bei unterschiedlichen Krankheitsbildern zu untersuchen.
Anhang II
In der Spirometrie eingesetzte Sensortypen:
- Bei der Pneumotachographie wird der flussproportionale Druck-abfall an einem definierten Siebwiderstand (nach Lilly) bzw. einem System von Kapillarröhrchen (nach Fleisch) gemessen und daraus in Analogie zum Ohmschen Gesetz der Atemfluss bestimmt (Fluss = Druckabfall / Widerstand).
- Ein auf Ultraschall basierendes Messsystem bestimmt aus der der Luftströmung proportionalen Differenz der Laufzeiten diagonal angeordneter Schallwandler den Atemfluss.
- Zusätzlich können über die einfache Laufzeitmessung des Ultra-schallsignals Informationen zur Gaskomposition (Molmasse) gewonnen werden.
- Bei der Hitzdrahtanemometrie wird ein elektrisch beheiztes Sensorelement durch den Luftstrom abgekühlt. Der Atemfluss ergibt sich daraufhin durch Messung elektrischer Größen dieses Sensorelementes.
- Turbinen werden durch den Luftstrom in Drehung versetzt. Der gemessene Volumenstrom ist proportional der Anzahl der Umdrehungen der Turbine, die gezählt werden.
Danksagung: Wir danken Frau Dr. Uta Butt für die redaktionelle und organisatorische Unterstützung.
Literatur
[1] Quanjer PH, Tammeling GJ, Cotes JE et al.: Lung volumes and forced ventila-tory flows. Report Working Party Standardization of Lung Function Tests, Euro-pean Community for Steel and Coal. Eur Respir J 1993; 6: Suppl. 16, 5–40.
[2] Quanjer PH, Stanojevic S, Cole TJ, Baur X et al.: Multi-ethnic reference values for spirometry for the 3–95-yr age range: the global lung function 2012 equations. Eur Respir J 2012; 40: 1324–1343.
[3] Müller-Brandes C, Krämer U, Gappa M, Seitner-Sorge G et al.: Lunokid: can numerical American Thoracic Society/European Respiratory Society quality criteria replace visual inspection of spirometry? Eur Respir J 2014; 43: 1347–1356.
[4] Hüls A, Krämer U, Gappa M, Müller-Brandes C et al.: Neue spirometrische Referenzwerte für Kinder und Jugendliche in Deutschland unter Berücksichtigung der Größe und nichtlinearer Alterseffekte: Die Lunokid-Studie. Pneumologie 2013; 67: 141–149.
[5] Vogelmeier C, Buhl R, Criée C-P, Gillissen A et al.: Leitlinie der Deutschen Atemwegsliga und der Deutschen Gesellschaft für Pneumologie und Beatmungsmedizin zur Diagnostik und Therapie von Patienten mit chronisch obstruktiver Bronchitis und Lungenemphysem (COPD). Pneumologie 2007; 61: 323–340.
[6] Criée C-P, Sorichter S, Smith HJ, Kardos P et al.: Bodyplethysmography – Its principles and clinical use. Respir Med 2011; 105: 959–971.
[7] Stanescu D. Small airways obstruction syndrome. Chest 1999; 116: 231–233.
[8] Tan WC, Vollmer WM, Lamprecht B, Mannino DM et al.: Worldwide patterns of bronchodilator reponsiveness: results from the burden of obstructive lung disease study. Thorax 2012; 67: 718–726.
[9] Calverley PMA, Burge PS, Spencer S, Anderson JA et al.: Bronchodilator reversibility testing in chronic obstructive pulmonary disease. Thorax 2003; 58: 659–664.
[10] Pellegrino R, Viegi G, Brusasco V, Crapo RO et al.: Interpretative strategies for lung function tests. Eur Respir J 2005; 26: 948–968.
[11] Iyer VN, Schroeder DR, Parker KO, Hyatt RE et al.: The nonspecific pulmonary function test – Longitudinal Follow – up and outcomes. Chest 2011; 139: 878–886.
[12] Baur X: Empfehlungen aktueller Referenzwerte für die Spirometrie und Ganz-körperplethysmografie. Pneumologie 2013; 67: 401–405.
[13] Quanjer PH, Pretto JJ, Brazzale DJ et al.: Grading the severity of airways obstruction: new wine in new bottles. Eur Respir J 2014; 43: 505–512.
[14] Kabitz H-J, Walterspacher S et al.: Messung der Atemmuskelfunktion. München: Dustri Verlag Dr. Karl Feistle, 2014.
Für die Verfasser
Prof. Dr. med. C.-P. Criée
Ev. Krankenhaus Göttingen-Weende
Abt. Pneumologie
Pappelweg 5
37120 Bovenden-Lenglern
Fußnoten
01 Ev. Krankrankenhaus, Göttingen-Weende
02 Institut für Arbeitsmedizin, Charité-Universitätsklinik Berlin (komm. Leitung: Prof. Dr. med. Adelheid Kuhlmey)
03 Marienhospital, Wesel
04 Pneumologische Klinik Dingolfing – Deggendorf, Donau Isar Klinikum
05 Fachkrankenhaus Kloster Grafschaft, Schmallenberg
06 Robert-Bosch-Krankenhaus/Klinik Schillerhöhe, Gerlingen
07 Arbeits-, Sozial- und Umweltmedizin, Klinikum Universität München (Direktor: Prof. Dr. med. Dennis Nowak)
08 II. Medizinische Klinik, Klinikum Konstanz
09 Internistische Facharztpraxis und Zentrum für Allergologie, Pneumologie Schlafmedizin an der Klinik Maingau, Frankfurt am Main
10 Klinik Kloster Grafschaft, Schmallenberg, seit Mitte 2013 Ruhestand
11 Pneumologisches Forschungsinstitut an der LungenClinic Großhansdorf
12 Institut für Prävention und Arbeitsmedizin der Deutschen Gesetzlichen Unfallversicherung, Institut der Ruhr-Universität-Bochum (IPA) (Direktor: Prof. Dr. med. Thomas Brüning)
13 MVZ Bethanien, Remscheid
14 Pneumologische Praxis, Marburg
15 Höchberg
16 RKK-Klinikum, St. Josefskrankenhaus, Freiburg
17 Lungenzentrum Bethanien, Moers
18 Fachärzteforum Fürth

















![<p>
<span class="GVSpitzmarke"> Abb. 11: </span>
Vereinfachter Lungenfunktionsalgorithmus für die klinische Praxis (modifiziert nach [10])
</p> <p>
<span class="GVSpitzmarke"> Abb. 11: </span>
Vereinfachter Lungenfunktionsalgorithmus für die klinische Praxis (modifiziert nach [10])
</p>](/sites/default/files/styles/image_gallery__s/public/ulmer/de-asu/image/binarydata_original_640034.jpg?itok=XsAz3aT6)
![<p>
<span class="GVSpitzmarke"> Tabelle 11: </span>
Obstruktive Ventilationsstörung (wenn FEV
1
/FVC < LLN [< 5. Per-zentil])
</p> <p>
<span class="GVSpitzmarke"> Tabelle 11: </span>
Obstruktive Ventilationsstörung (wenn FEV
1
/FVC < LLN [< 5. Per-zentil])
</p>](/sites/default/files/styles/image_gallery__s/public/ulmer/de-asu/image/binarydata_original_640035.jpg?itok=luhfmIVl)