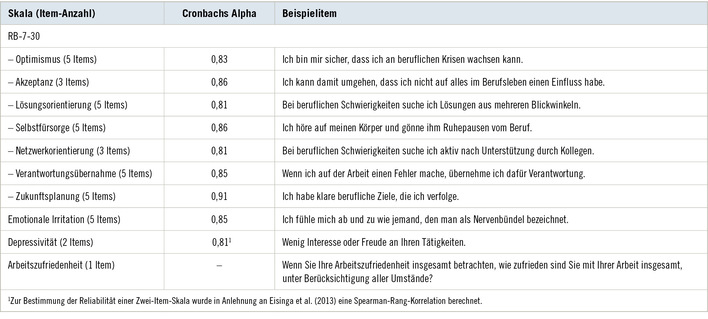
AWMF S1 guideline Long COVID/Post-COVID
The German Society of Pneumology initiated 2021 the AWMF S1 guideline Long COVID/Post-COVID. In a broad interdisciplinary approach, this S1 guideline was designed based on the current state of knowledge.
The clinical recommendations describe current Long COVID/Post-COVID symptoms, diagnostic approaches, and therapies.
In addition to the general and consensus introduction, a subject-specific approach was taken to summarize the current state of knowledge.
The guideline has an explicit practical claim and will be developed and adapted by the author team based on the current increase in knowledge.
(Stand 17.08.2022)
AWMF S1-Leitlinie Long/Post-COVID
Die Deutsche Gesellschaft für Pneumologie hat 2021 die AWMF S1-Leitlinie Long/Post-COVID initiiert. In einem breiten interdisziplinären Ansatz wurde diese S1-Leitlinie basierend auf dem aktuellen Wissensstand gestaltet.
Die klinische Empfehlung beschreibt die aktuellen Long bzw. Post-COVID-Symptome, diagnostische Ansätze und Therapien.
Neben der allgemeinen und konsentierten Einführung wurde ein fachspezifischer Zugang gewählt, der den aktuellen Wissensstand zusammenfasst.
Die Leitlinie hat einen explizit praktischen Anspruch und wird basierend auf dem aktuellen Wissenszugewinn vom Autorenteam weiterentwickelt und adaptiert.
Bei der vorliegenden S1-Leitlinie handelt es sich um einen klinisch-praktischen Leitfaden, der bei Long/Post-COVID begründenden Symptomen eine diagnostisch-therapeutische Orientierung auf dem Boden einer noch begrenzten Datenlage liefern soll. In dieser Leitlinie wird insbesondere dem klinischen Versorgungsweg Rechnung getragen. Zeitnahe Aktualisierungen sollen bei Zunahme der Evidenz durchgeführt werden.
Die Verantwortlichkeiten für die einzelnen fachspezifischen Abschnitte sowie deren Aktualisierungen liegen jeweils bei der entsprechenden Fachgesellschaft und deren Vertretern.
1 Einleitung
Das SARS-Coronavirus Typ 2 (severe acute respiratory syndrome coronavirus type 2, SARS-CoV-2) ist für die Pandemie mit der Coronavirus-Krankheit 2019 (COVID-19) verantwortlich, die zu globalen Krisen mit hohem Ressourcenverbrauch in Gesundheitssystemen geführt hat. COVID-19 (ICD U07.1) ist heute als Multiorgankrankheit mit einem breiten Spektrum von Manifestationen anerkannt. Ähnlich wie bei anderen Infektionskrankheiten, gibt es nach einer akuten COVID-19-Infektion Patientinnen und Patienten mit anhaltenden Beschwerden (➥ Abb. 1), die ab einer Zeitspanne von vier Wochen nach Infektion als Long-COVID oder postakute Folgen von COVID-19 (post-acute sequelae of COVID-19) (Nalbandian et al. 2021) und bei Persistenz von mehr als zwölf Wochen als Post-
COVID-Syndrom bezeichnet werden (➥ Abb. 2). Im Folgenden wird von Long/Post-COVID gesprochen, wenn nicht explizit zwischen Long-COVID- und Post-COVID-Syndrom differenziert wird.

Fig. 2: Overview of COVID-19 nomenclature (according to the National Institute for Health Care Excellence [NICE], 2020)
Im ICD-10-GM findet sich der „post-COVID-Zustand nicht näher bezeichnet“ unter den Schlüsselnummern für besondere Zwecke als U09.9! hinterlegt. Diese Schlüsselnummer ist nur dann zu verwenden, wenn eine anderenorts klassifizierte Störung in Zusammenhang mit einer vorausgegangenen COVID-19 steht, aber COVID-19 nicht mehr vorliegt.
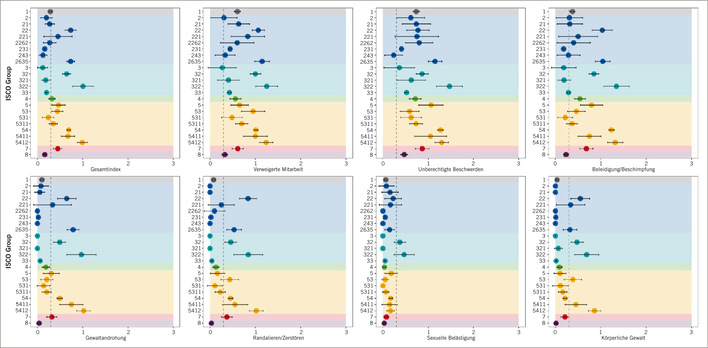
Die Häufigkeit des Post-COVID-Syndroms variiert je nach untersuchter Patientenpopulation und den verwandten diagnostischen Instrumenten sowie Vergleichspopulation. So wird dieses in Untersuchungen, in denen Patientinnen und Patienten selbst ihre Symptome angeben, höher eingeschätzt. Allerdings suchen nur etwa 6% der Menschen nach akuter SARS-CoV-2-Infektion eine hausärztliche oder fachärztliche Betreuung auf (Hansen et al. 2021). Die Häufigkeit korreliert mit dem Ausmaß von Komorbiditäten (Förster et al. 2022; Nguyen et al. 2022). Somatische oder psychosomatische Beschwerden in der Anamnese beziehungsweise eine hohe psychosoziale Belastung begünstigen die Manifestation eines Long/Post-COVID-Syndroms. Darüber hinaus wird die in Studien ermittelte Häufigkeit durch das Studiendesign, einschließlich der Rekrutierungsstrategie, der eingesetzten Fragebögen, der Geschlechterverteilung und der Kriterien der Genesung beeinflusst (Alwan u. Johnson 2021).
Wahrscheinlich sind in der Gesamtgruppe aller Patientinnen und Patienten mit einem Long/Post-COVID-Syndrom mindestens vier Subtypen zu unterscheiden:
In der Betreuung der Patientinnen und Patienten mit Long/Post-COVID besteht die Herausforderung, zwischen SARS-CoV-2-bedingten unmittelbaren somatischen und psychischen Störungen, Verschärfung vorbestehender Morbiditäten sowie pandemiebedingten psychosozialen Belastungsfolgen zu differenzieren. Die umfangreiche Forschung zu Long- und Post-COVID bietet dabei die einzigartige Möglichkeit, an dieser Beispielerkrankung Nachwirkungen und Langzeitfolgen, wie sie auch für andere Infektionskrankheiten beschrieben werden, biopsychosozial gut zu charakterisieren. Auf der Basis eines so gewonnenen, vertieften pathogenetischen Verständnisses können neue Strategien für die Rehabilitation betroffener Patientinnen und Patienten an dieser Beispielerkrankung entwickelt werden, mit möglichst breiter Wirkung für die medizinischen Versorgung.
Die genauen Ursachen für Long/Post-COVID sind bislang nicht bekannt. Eine Persistenz des Virus beziehungsweise von Virusbestandteilen über Wochen und Monate könnte eine Rolle spielen (Marx 2021; Gaebler et al. 2021). Weitere mögliche virusinduzierte Pathomechanismen sind andauernde postinfektiöse strukturelle Gewebeschäden, inklusive Endothelschaden und gestörte Mikrovaskularisierung, Hyperkoagulabilität und Thrombosen, chronische Immundysregulation mit (Hyper-)Inflammation und/oder Autoimmunität und Dysregulation des Renin–Angiotensin–Aldosteron-Systems (RAAS) (Hopkinson et al. 2021; Gupta et al. 2021). Ferner wurden gewebsschädigungsbedingte, fokale und diffuse, direkte und indirekte Veränderungen des Metabolismus in verbundenen Hirngebieten als Ursachen kognitiver Leistungsminderungen beim Post-COVID-Syndrom in Studien nahegelegt Neben virusinduzierten Veränderungen können auch Nebenwirkungen der COVID-19-Therapie zu Langzeitfolgen führen (Hopkinson et al. 2021; Gupta et al. 2021; Douaud et al. 2022; Verger et al. 2022).
Bislang fehlen für viele klinische Probleme noch pathophysiologische Erklärungen und auch Evidenzen aus klinischen Studien. Diese Leitlinie spiegelt den aktuellen Wissensstand bei Erstellung wider. Die S1-Leitlinie adressiert nach COVID-19 neu aufgetretene oder persistierende beziehungsweise intensivierte Symptome. In der Betrachtung dieser Symptome sollten regelhaft differentialdiagnostische Überlegungen angestellt werden und abgeklärt werden.
Die Aufreihung der Disziplinen beginnt mit der Infektiologie und der Allgemeinmedizin. Die Kapitel sind in alphabetischer Reihenfolge sortiert.
Patientinnen und Patienten mit Long/Post-COVID geben sehr häufig eine krankhafte Erschöpfung, gleichbedeutend mit „Fatigue“, an. Dieses Symptom tritt auch nach einer Vielzahl anderer Viruserkrankungen auf. Das prominenteste Beispiel ist die infektiöse Mononukleose durch Epstein-Barr-Virus (EBV), aber auch andere Viren wie beispielsweise Humanes Herpesvirus (HHV), Influenzaviren oder Rickettsien sind Verursacher einer postinfektiösen Fatigue-Symptomatik (Salit 1987; Kuratsune et al. 2001; Hickie et al. 2003). Das Vollbild eines postinfektiösen chronischen Fatigue-Syndroms (synonym myalgische Enzephalomyelitis, kurz ME/CFS) (ICD-10 G93.3) ist möglich, die genauen Mechanismen bedürfen noch der weiteren Erforschung. Fatigue wird aufgrund der großen Häufigkeit und der besonderen Bedeutung des Symptoms für betroffene Patientinnen und Patienten in einem interdisziplinär erstellten Kapitel gesondert besprochen
2 Long/Post-COVID-Syndrom
2.1 Definition der Begrifflichkeiten
Abbildung 2 bietet einen Überblick über die gängigsten Begrifflichkeiten zu Long-COVID- und Post-COVID-Syndrom. Zudem wurden in der Literatur weitere Begriffe wie zum Beispiel „post-acute sequelae of COVID-19“ (PASC), „post-acute COVID syndrome“ (PACS), „chronic COVID syndrome“ (CCS) oder „COVID-19 long-hauler“ beschrieben. In Anlehnung an den Cochrane Rehabilitation-Review (Ceravolo et al. 2020) und eine internationale Delphi-Konferenz unter Beteiligung der WHO (Soriano et al. 2022) kann eine der folgenden drei Kategorien herangezogen werden, um ein Long/Post-COVID-Syndrom zu diagnostizieren:
Gemeinsam ist den meisten von Long/Post-COVID-Syndrom Betroffenen, dass Symptome oder Beschwerden bestehen, die eine behandlungswürdige Einschränkung der Alltagsfunktion und Lebensqualität bewirken und einen negativen Einfluss auf Sozial- und/oder Arbeitsleben haben. Der Begriff Long/Post-COVID würde diese Patientinnen und Patienten von Betroffenen mit anhaltenden, sie aber nicht wesentlich beeinträchtigenden Symptomen nach einer SARS-CoV-2-Infektion abgrenzen.
Vor dem Hintergrund der notwendigen Interventionsstudien zur Therapie des „Post-COVID-Syndroms“ ist eine strenge Definition und Differenzierung zwischen Long-COVID- und Post-COVID-Syndrom erforderlich, um die Effektivität der Ansätze vergleichbar einschätzen zu können.
2.2 Prävalenz von Long/Post-COVID-Symptomen
Die Symptome und deren Häufigkeit sind in den dazu publizierten unterschiedlichen Studien nicht unmittelbar vergleichbar. So wird diese durch die untersuchten Patientenpopulationen (Alter, Geschlecht etc.), die Größe der Patientenpopulationen und den Selektionsprozess der Patientinnen und Patienten (z. B. populationsbasiert vs. Symptom-getriggert), die Art des SARS-CoV-2-Nachweises (PCR, Serologie, Anamnese) und die Erfassung der Symptome (selbstberichtet vs. ärztlich diagnostiziert) beeinflusst. Auch führt eine uneinheitliche Definition der Begriffe „Long-COVID“ beziehungsweise „Post-COVID-Syndrom“ beziehungsweise die Vermischung der Patientenpopulationen zu unterschiedlich berichteten Häufigkeiten. Nur einige Punkte, die in den bisher vorliegenden Studien sehr unterschiedlich sind, sind hier illustriert (➥ Abb. 3).

Fig. 3: Overview of the problem of the heterogeneity of different post/long COVID study populations (translated graphic according to Maxwell et al. 2021)
Ob die Prävalenz von Long/Post-COVID-Symptomen mit der Schwere der akuten SARS-CoV-2-Infektion korreliert, ist umstritten, ohne Zweifel kann dieses auch bei Patientinnen und Patienten mit initial asymptomatischer SARS-CoV-2-Infektion oder milder COVID-19 auftreten (Stallmach et al. 2022; Seeßle et al. 2022). Im Niedrigprävalenzbereich zeigen sich bei 13,3% der testpositiven Studienteilnehmenden Symptome ≥28 Tage, bei 4,5% ≥8 Wochen und bei 2,3% ≥12 Wochen Dauer (Lund et al. 2021). Dabei werden sehr häufig Symptome wie Fatigue, Konzentrationsschwierigkeiten, Luftnot und sowohl eingeschränkte körperliche als auch geistige Leistungsfähigkeit beschrieben. Bei einer deutlichen Anzahl von Patientinnen und Patienten kommt es im Verlauf zu einer Spontanheilung oder zu einer deutlichen Abschwächung der Symptome. Aktuelle Daten aus Großbritannien weisen aus, dass die Wahrscheinlichkeit für die Entwicklung eines Long/Post-COVID-Syndroms nach Infektion mit der Omikron-Variante nur etwa halb so hoch ist wie nach Infektion mit der Delta-Variante (4,5% vs. 10,8%) (Antonelli et al. 2022).
Zu beachten ist aber auch, dass die häufigsten im Zusammenhang mit Long/Post-COVID-Syndrom genannten Symptome auch unabhängig hiervon zu den häufigsten Allgemeinsymptomen gehören. Bei einer französischen Kohortenstudie mit 26.823 Teilnehmenden zeigte sich zwar ein Zusammenhang von Erschöpfung, Luftnot, Schlaf- und Konzentrationsstörungen mit der subjektiven Überzeugung, an COVID-19 erkrankt gewesen zu sein, nicht aber mit dem serologischen Status (Matta et al. 2022).
– Ende das Auszugs –
Die komplette Leitlinie kann unter „AWMF online“ eingesehen und als PDF heruntergeladen werden:
AWMF S1-Leitlinie Long/Post-COVID
https://www.awmf.org/leitlinien/detail/ll/020-027.html
Literatur (des Auszugs)
Alwan NA, Johnson L: Defining long COVID: Going back to the start. Med (N Y) 2021; 2: 501–504.
Antonelli M et al.: Risk of long COVID associated with delta versus omicron variants of SARS-CoV-2. Lancet 2022; 399: 2263–2264.
Ceravolo MG et al.: Rehabilitation and COVID-19: the Cochrane Rehabilitation 2020 rapid living systematic review. Eur J Phys Rehabil Med 2020; 56: 642–651.
Douaud G et al.: SARS-CoV-2 is associated with changes in brain structure in UK Biobank. medRxiv 2022.
Förster C et al.: Persisting symptoms after COVID-19-prevalence and risk factors in a population-based cohort. Dtsch Arztebl Int 2022; 119: 167–174.
Gaebler C et al.: Evolution of antibody immunity to SARS-CoV-2. bioRxiv, 2021.
Gupta A et al.: Extrapulmonary manifestations of COVID-19. Nat Med 2020; 26: 1017–1032.
Hansen T et al.: Covid-fatigued? A longitudinal study of Norwegian older adults‘ psychosocial well-being before and during early and later stages of the COVID-19 pandemic. Eur J Ageing 2021: 1–11.
Hickie I et al.: Post-infective and chronic fatigue syndromes precipitated by viral and non-viral pathogens: prospective cohort study. BMJ 2006; 333: 575.
Hopkinson NS, Jenkins G, Hart N: COVID-19 and what comes after? BMJ 2021: 324–325.
Kuratsune H et al.: Chronic fatigue syndrome (CFS). Nihon Naika Gakkai Zasshi 2001; 90: 2431–2437.
Lund LC et al.: Post-acute effects of SARS-CoV-2 infection in individuals not requiring hospital admission: a Danish population-based cohort study. The Lancet Infectious Diseases, 2021; 21: 1373–1382.
Marx: Nature Methods. 2021 (cited 2021; Available from: www.nature.com/naturemethods).
Matta J et al.: Association of self-reported COVID-19 infection and SARS-CoV-2 serology test results with persistent physical symptoms among French adults during the COVID-19 pandemic. JAMA Intern Med 2022; 182: 19–25.
Nalbandian A et al.: Post-acute COVID-19 syndrome. Nat Med 2021; 27: 601–615.
Nguyen NN et al.: Clinical patterns of somatic symptoms in patients suffering from post-acute long COVID: a systematic review. Eur J Clin Microbiol Infect Dis 2022; 41: 515–545.
Salit IE: Post-infectious fatigue. Can Fam Physician 1987; 33: 1217–1219.
Schwab K, Schwitzer E, Qadir N: Postacute sequelae of COVID-19 critical illness. Crit Care Clin 2022; 38: 455–472.
Seeßle J et al.: Persistent symptoms in adult patients 1 year after coronavirus disease 2019 (COVID-19): a prospective cohort study. Clin Infect Dis 2022; 74: 1191–1198.
Soriano JB et al.: A clinical case definition of post-COVID-19 condition by a Delphi consensus. Lancet Infect Dis 2022; 22: e102–e107.
Stallmach A et al.: Comparison of fatigue, cognitive dysfunction and psychological disorders in post-COVID patients and patients after sepsis: is there a specific constellation? Infection 2022: 1–9.
Verger A et al.: Visual interpretation of brain hypometabolism related to neurological long COVID: a French multicentric experience. Eur J Nucl Med Mol Imaging 2022: 1–6.
Die Leitlinie wurde über die Deutsche Gesellschaft für Pneumologie angemeldet und koordiniert.
Im Rahmen der AWMF-Task Force COVID-19-Leitlinien erfolgte die methodische Unterstützung durch M. Nothacker, AWMF-IMWi. Der fertiggestellte Leitlinienentwurf konnte von der AWMF Task Force kommentiert werden.
Die Leitlinie wurde final von allen beteiligten Fachgesellschaften und Organisationen verabschiedet.
Kommentare wurden zum Teil schon übernommen bzw. werden bei der nächsten Aktualisierung diskutiert
Kernaussagen
eine einzelne Laboruntersuchung noch durch ein Panel an Laborwerten diagnostiziert beziehungsweise objektiviert werden. Ebenso schließen normale Laborwerte ein Long/Post-COVID-Syndrom nicht aus.
Das PDF dient ausschließlich dem persönlichen Gebrauch! - Weitergehende Rechte bitte anfragen unter: nutzungsrechte@asu-arbeitsmedizin.com.