Begriffsklärungen
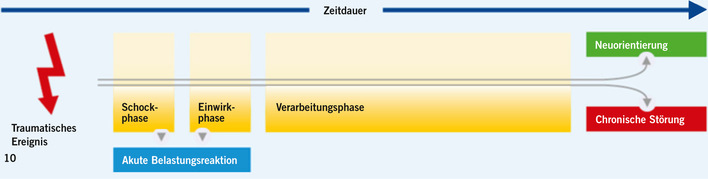
COVID-19 ist inzwischen als klare und international anerkannte Bezeichnung der Erkrankung mit SARS-CoV-2 etabliert und wird bei Virusnachweis gemäß ICD-10-GM-2021 (s. „Weitere Infos“ [1]) mit U07.1! oder U07.2! kodiert. Obwohl es mit „U09.9!“ bereits seit einiger Zeit in der ICD-10-GM-2021 einen Code gibt, der dort als Post-COVID-Zustand „nicht näher bezeichnet“ definiert wird, wurde erst am 6. Oktober 2021 von der WHO eine international konsentierte Definition für die gesundheitlichen Langzeitfolgen einer Erkrankung mit COVID-19 veröffentlicht (s. „Weitere Infos“ [2]). Das „National Institute for Health and Clinical Excellence“ (NICE) in England sah bereits 2020 den Bedarf für eine vor allem im zeitlichen Verlauf differenzierte Betrachtung, die von der S1-Leitlinie Post-COVID/Long-COVID der AWMF (Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin 2021) mit Stand 12.07.2021 in Anlehnung übernommen wurde (➥ Abb. 1).
Patientenzahlen COVID-19
Das Robert Koch-Institut (RKI) weist in seinem Dashboard am 17.10.2021 insgesamt rund 4,4 Millionen COVID-19-Fälle aus, von denen rund 95.000 Patientinnen und Patienten als COVID-19-Todesfälle gelten. Inzwischen wurden von der AOK Daten veröffentlicht, die insgesamt von einer Sterblichkeit der stationär behandelten Erkrankten von 30% ausgehen. Genauere Daten zu dem stationär behandlungspflichtigen Anteil der COVID-19-Fälle liegen nicht vor. Unter der Annahme, dass in Deutschland ohne Überforderung des Gesundheitssystems nahezu alle Personen mit kritischem Gesundheitszustand durch COVID-19 und späterem Tod noch eine Klinik erreichen, würde dies bei 95.000 Todesfällen bedeuten, dass rund 285.000 Erkrankte und damit ca. 6,5 % der von COVID-19 Betroffenen stationär behandelt wurden. Dies entspricht früheren Schätzungen des RKI, das ebenfalls davon ausging, dass mehr als 90 % der Infizierten keine stationäre Krankenhausbehandlung benötigen (Robert Koch-Institut 2020).
Prävalenz von Post-/Long-COVID-Symptomen
Die Unterschiedlichkeit der untersuchten Patientenkollektive, die Größe und der Selektionsprozess der Patientenpopulationen erschweren in Verbindung mit den Unterschieden bei der Erfassung der Symptome den Vergleich der zur Prävalenz von Post-/Long-COVID-Symptomen publizierten Studien (Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin 2021). Grundsätzlich ist das Auftreten von Long/Post-COVID sowohl nach leichten als auch nach schweren Verläufen von COVID-19 beschrieben worden, wobei die Prävalenz nach schweren Verläufen häufiger zu sein scheint. Die Bundesforschungsministerin Anja Karliczek ging am 31.05.2021 davon aus, dass rund 10% der bis dahin in Deutschland rund 3,6 Millionen an COVID-19 erkrankten Menschen unter Spätfolgen der Infektion leiden (s. „Weitere Infos“ [3]). Diese Zahlen wurden auch vom Bayerischen Staatsministerium in einer Pressemitteilung vom 05.08.2021 aktualisiert auf geschätzte 370.000 betroffene Menschen in Deutschland, davon 65.000 in Bayern (s. „Weitere Infos“ [4]).
Anschlussrehabilitation nach stationärer Behandlung
Die mediale Berichterstattung zu COVID-19 fokussiert sich weitgehend auf die geschätzten 285.000 Erkrankten, die stationäre Krankenhausbehandlung und dort insbesondere intensivmedizinische Behandlung benötigen. Sie resultiert aus der Besorgnis einer Überforderung der Versorgungsstrukturen, bei denen die intensivmedizinischen Behandlungskapazitäten als die kritischste Ressource gesehen werden. Die während der Pandemie durch Verordnungen der Bundesländer erfolgten Einschränkungen der Ausübung der Grundrechte wurden daher auch mit dem Schutz des Gesundheitssystems vor Überlastung juristisch begründet. Die Erkrankten, die meist im Rahmen von COVID-19 eine schwere Pneumonie mit weiteren Komplikationen in anderen Organsystemen erlitten haben, werden in der Regel direkt im Anschluss zur Anschlussrehabilitation (abgekürzt „AR“ oder „AHB“, in der Literatur wird häufig noch der ältere Begriff „Anschlussheilbehandlung“ verwendet, von dem die Abkürzung „AHB“ stammt) in eine Rehabilitationseinrichtung verlegt. Dies wird aus den Ende Juni 2021 veröffentlichten Zahlen der Deutschen Rentenversicherung zu Hospitalisationen und Anschlussrehabilitationen bei COVID-19 deutlich (Deutsche Rentenversicherung Bund 2021). Bisher sind hier keine Unterschiede zum Vorgehen nach schweren Pneumonien anderer Ursache oder nach einer Intensivbehandlung mit oder ohne Langzeitbeatmung erkennbar. Abweichende und für COVID-19 spezifische Probleme werden zu diesem Zeitpunkt oft noch nicht erkannt, da sie durch die unspezifischen Folgen der stationären Behandlung, beispielsweise eine Critical-Illness-Neuropathie, überdeckt werden. Hier kann zu einem späteren Zeitpunkt eine erneute Rehabilitation mit gezielter Adressierung der durch COVID-19 hervorgerufenen Funktionsstörungen erforderlich sein.
Rehabilitation nach weniger schweren Verläufen
Die geschätzten bisher rund 4,1 Millionen Erkrankten mit weniger schweren Verläufen von COVID-19 ohne stationäre Behandlung oder nur mit einem kurzen stationären Klinikaufenthalt und der Entlassung zur ambulanten Weiterbehandlung im ambulanten Setting haben per se in der Regel keinen Anspruch auf eine Anschlussrehabilitation, da Letztere nur im unmittelbaren Anschluss an eine stationäre Krankenhausbehandlung beantragt werden kann. Die Folgen von COVID-19 stellen sich bei diesen Personen nach den bisher bekannt gewordenen Erfahrungen als ein sehr breites Spektrum von Gesundheitsstörungen dar und reichen von eher unspezifischen, aber unter Umständen auch sehr ausgeprägten Zuständen wie Fatigue und physischer Schwäche bis zu sehr fachspezifischen (v.a. pneumologischen, kardiologischen, neurologischen oder psychosomatisch/psychiatrischen) gesundheitlichen Problemen.
Rehabilitationskonzepte
Angesichts dieser sehr inhomogenen Zielgruppe wäre es sehr aufwändig und zeitraubend, wenn spezielle Konzepte, die auf Spätfolgen von COVID-19 ausgerichtet sind, tatsächlich neu entwickelt werden müssten. Daher wird derzeit – soweit möglich und sinnvoll – auf vorhandene Erfahrungen und Expertisen zurückgegriffen, um fehlende langjährige Erfahrung und Evidenz bezüglich dieser Gesundheitsstörungen in der Folge von COVID-19 auszugleichen. In der Praxis kommen meist bestehende und bewährte Konzepte für vergleichbare Funktionsstörungen zur Anwendung. Teilweise werden diese noch auf empirisch erkannte spezifische Bedarfe nach COVID-19 angepasst und dann als COVID-19-Konzepte beworben. Auf diese Behandlungskonzepte setzt in der Regel die bei Rehabilitationsverfahren übliche und auf Würdigung des im Einzelfall vorliegenden Beschwerdebilds beruhende Therapieplanung auf. Mit der S2k-Leitlinie zu SARS-CoV-2, COVID-19 und (Früh-)Rehabilitation der AWMF wurden bereits Ende 2020 erste Erkenntnisse zu Rehabilitationsbehandlungen veröffentlicht (Deutsche Gesellschaft für Neurorehabilitation 2021). Es gibt jedoch nach Kenntnis des Verfassers – zumindest bisher – keine belastbare Evidenz, dass und gegebenenfalls welche Konzepte nach COVID-19 besonders zielführend sind. Die Deutsche Rentenversicherung fördert und beobachtet wissenschaftliche Erkenntnisse, um bei einer geänderten Daten- und Erkenntnislage eine fundierte Neubewertung vorzunehmen (Deutsche Rentenversicherung Bund 2021).
Kostenträger
Für von Post-COVID/Long-COVID Betroffene gelten bezüglich der zuständigen Kostenträger grundsätzlich die gleichen Zuständigkeiten wie für andere Erkrankungen. Die Zuweisung zur und die Aufnahme in die Frührehabilitation und Rehabilitation sind dabei unterschiedlich geregelt, wie auch je nach individuell spezifischer Konstellation verschiedene Leistungsträger zuständig sein können: die gesetzliche Kranken- oder Rentenversicherung beziehungsweise auch die gesetzlichen Unfallversicherungen (Berufsgenossenschaften), aber auch andere Leistungsträger wie die private Krankenversicherung und die Beihilfe. Gegebenenfalls besteht auch eine subsidiäre Zuständigkeit der Sozialhilfe beziehungsweise nach dem Asylbewerberleistungsgesetz (AsylbLG; Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin 2021). Insbesondere bei Beschäftigten im Gesundheitswesen ist zu beachten, dass bei einer Erkrankung an COVID-19 die Voraussetzungen für die Anerkennung einer Berufskrankheit erfüllt sein können. Bei Verdacht auf das Vorliegen einer Berufserkrankung ist eine Meldung an die zuständige Berufsgenossenschaft (BG) zwingend erforderlich.
Zugang in die Anschlussrehabilitation
Bereits zu Beginn der Pandemie (03/2020) betonten die Träger der Deutschen Rentenversicherung in Bayern in einem Schreiben an das zuständige Staatsministerium in Bayern, dass die zeitnahe Verlegung aus der akutmedizinischen stationären Versorgung zur Anschlussrehabilitation in eine Rehabilitationseinrichtung als wichtiger Beitrag zur Bewältigung der pandemisch bedingten hohen Belastung der Akutkliniken betrachtet wird. Es zeigte sich, dass Rehabilitationskliniken in der Rekonvaleszenz von nicht mehr zwingend akutmedizinisch versorgungspflichtigen Patientinnen und Patienten ihre diesbezüglichen Stärken einsetzen können. Für die bei einem Großteil der akutstationären Erkrankten angezeigte Anschlussrehabilitation erfolgt die Antragstellung mit Unterstützung des Sozialdienstes der jeweiligen Akutklinik noch während der stationären Krankenhausbehandlung. Die medizinische Notwendigkeit der Anschlussrehabilitation wird hierbei von einer Ärztin oder einem Arzt der Klinik bestätigt. Bei der Deutschen Rentenversicherung Nordbayern werden diese Anträge in der Regel innerhalb von drei Tagen bearbeitet und genehmigt. Der Indikationskatalog zu Anschlussrehabilitationen wird seitens der Träger der Deutschen Rentenversicherung grundsätzlich als abgeschlossen betrachtet und enthält bisher nicht die ICD-Schlüssel zu COVID-19 (ICD-10-GM: „U07.1!“ und “U07.2!“) bzw. Post-COVID-19 (ICD-10-GM: „U09.9!“). Es werden und wurden unter den gegebenen Umständen Anschlussrehabilitationen und medizinische Rehabilitationsmaßnahmen nach COVID-19 genehmigt und durchgeführt, sofern die (führende) Funktionsstörung aus dem Antrag erkennbar ist. Informationen über Funktionsstörungen sind nicht nur für die rechtlich gebotene Feststellung von Rehabedarf und Rehafähigkeit entscheidend, sondern auch von erheblicher therapeutischer Bedeutung durch die dadurch bestimmte Auswahl der passenden Rehabilitationseinrichtung. Einen Sonderfall der rehabilitativen Weiterbehandlung durch direkte Verlegung aus einer Akutklinik stellen die von besonders schweren neurologischen Symptomen Betroffenen dar, die analog zum Beispiel zu Schlaganfallpatientinnen und -patienten über das Phasenmodell der Neuro-Rehabilitation Zugang zur Rehabilitationsbehandlung erhalten.
Zugang in die medizinische Rehabilitation
Die medizinische Rehabilitation auf Antrag der oder des Versicherten sollte immer dann in Frage kommen, wenn sich Erkrankte im Bereich der ambulanten Versorgung nicht adäquat von COVID-19 erholen (Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin 2021). Da es sich um ein Antragsverfahren handelt, müsste dies durch die behandelnde Ärztin oder Arzt, meist aus dem Bereich der kassenärztlichen Versorgung, festgestellt und die Betroffenen so zur Antragsstellung bewegt werden. Anträge auf medizinische Rehabilitation werden gemäß den gesetzlichen Vorgaben in der Regel innerhalb von zwei Wochen bearbeitet, sofern die Antragsunterlagen entscheidungsreif sind. Bei Versicherten, die nach überstandener COVID-19-Erkrankung von der behandelnden Ärztin bzw. Arzt anhand eines ausführlichen Befundberichts einen Post-COVID/Long-COVID Rehabilitationsbedarf unter Nennung der (führenden) Symptomatik beziehungsweise Funktionsstörung bescheinigt bekommen, wären aus medizinischer Sicht in aller Regel die Entscheidungsreife für die Genehmigung einer Rehabilitationsmaßnahme gegeben, da hier oftmals mindestens eine klare Gefährdung der Erwerbsfähigkeit gesehen würde. Entscheidend ist auch hier die Zuweisung entsprechend des Schwerpunkts der maßgeblichen Funktionsstörung(en) in eine Rehabilitationseinrichtung mit entsprechendem Behandlungsschwerpunkt (Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin 2021). Ziel sollte nach der fachspezifischen Zuweisung weiterhin die Durchführung einer auf die individuellen Gesundheitsstörungen abgestimmte Therapieplanung sein. Durch den grundsätzlich ganzheitlichen therapeutischen Ansatz von Rehabilitationseinrichtungen können in der Regel auch begleitende fachübergreifende Gesundheitsstörungen (z. B. psychische Probleme bei der Verarbeitung von primär physischen Beeinträchtigungen) mitbehandelt werden. Auch die Wahl einer Rehabilitationseinrichtung mit mehreren Behandlungsschwerpunkten beziehungsweise Fachabteilungen kann im Einzelfall erforderlich sein. Teilweise wurde nach Kenntnis des Autors bei Beantragung primär nur eine Post-COVID-/Long-COVID-Symptomatik angeführt, womit keine Klärung des konkreten Rehabedarfs und der dazu passenden Rehabilitationseinrichtung erfolgen konnte. Eine primäre ICD-Verschlüsselung mit Post-COVID-19 (ICD-10-GM-2021: „U09.9!“) wäre auch formal gemäß ICD unzulässig, da die mit „!“ gekennzeichneten Schlüssel nur zusätzlich zu einem zulässigen Primärschlüssel (ohne Zusatz von „!“ oder „*“) verwendet werden dürfen. Ohne Kenntnis des mit dem Primärschlüssel kodierten Problemschwerpunkts wird die dringend gebotene fachspezifische Zuweisung und damit das ganze Antragsverfahren erschwert beziehungsweise verzögert.
Post-COVID/Long-COVID am Arbeitsplatz

Bei leichteren Fällen von Post-COVID/Long-COVID, beispielsweise bei milden Formen der häufig beschriebenen Fatigue, ist auch denkbar, dass die Betroffenen sich mit ihren daraus resultierenden Beschwerden nicht in ärztliche Behandlung begeben haben und an den Arbeitsplatz zurückgekehrt sind. Hier könnte es durch den Versuch der Kompensation der Langzeitfolgen von COVID-19 zu gesundheitsgefährdenden Überforderungen am Arbeitsplatz kommen. Dies stellt eine mögliche Herausforderung für die Arbeits- und Betriebsmedizin dar, deren Größenordnung sich derzeit nicht abschätzen lässt. Es erscheint daher geboten, auf entsprechende Auffälligkeiten bei Beschäftigten zu achten und auch im betrieblichen Umfeld dafür zu sensibilisieren. Jede Ärztin und jeder Arzt kann auch bei betreuten Beschäftigten bei Vorliegen eines erkannten Rehabedarfs durch entsprechende Beratung Reha-Antragstellungen bei dem zuständigen Träger der Deutschen Rentenversicherung initiieren. Idealerweise würde diese Initiative zur Antragstellung auch durch die medizinische Begründung des Bedarfs in einem Befundbericht unterstützt. Ausreichend wäre hier in der Regel die genaue Angabe der festgestellten Funktionseinschränkungen beziehungsweise Funktionsdiagnosen und kein umfassender medizinischer Bericht (s. „Weitere Infos“ [5]). Diese Form der Antragstellung und -unterstützung würde voraussichtlich dazu führen, dass seitens der Sozialmedizin bei den Rentenversicherungsträgern der Bedarf ohne weitere Nachfragen erkannt und die zeitnahe Durchführung einer Rehabilitationsmaßnahme zur Vermeidung einer Minderung der Erwerbsfähigkeit befürwortet würde (➥ Tabelle 1).
Sonderfall Fatigue
Fatigue wird von Patientinnen und Patienten nach COVID-19 als eine der häufigsten Gesundheitsstörungen genannt. Je nach Erhebungsart und -zeitpunkt schwanken die Zahlen allerdings sehr stark zwischen 2,3 % (App-basierte Erhebung nach mehr als
12 Wochen) und 63 % (Verlaufsstudie 6 Monate nach stationärer Behandlung) (Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin 2021). Ähnliche Syndrome treten auch nach anderen Infektionen auf, zum Beispiel nach Infektionen mit dem Epstein-Barr-Virus. Es gibt wissenschaftliche Hinweise darauf, dass die Symptome von Long-COVID von einer Reaktivierung vorhandener Epstein-Barr-Viren durch COVID-19 verursacht sein könnten (Gold et al. 2021). Therapeutisch empfohlen wird, je nach individueller Symptomatik (körperlich, kognitiv und/oder emotional) unterschiedlich gewichtet, unter anderem eine kontrollierte Anleitung zu körperlicher Aktivität beziehungsweise dosiertem körperlichem Training, ein Training der kognitiven Leistungsfähigkeit und/oder eine psychotherapeutische oder psychopharmakologische Behandlung. Dabei soll insbesondere körperliche Überbeanspruchung mit nachfolgender Symptomverschlechterung vermieden werden (Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin 2021). Da grundsätzlich jede Rehaeinrichtung befähigt ist, ein individuelles und an besondere gesundheitliche Einschränkungen angepasstes Trainingsprogramm zu erstellen, unter kontrollierten Bedingungen umzusetzen und dabei auch psychische Modalitäten zu berücksichtigen, ist gegebenenfalls das kontrollierte Setting einer (teil-)stationären Rehabilitation für diesen therapeutischen Ansatz besonders gut geeignet.
Durchführung einer Rehabilitation
Nach der Genehmigung einer medizinischen Rehabilitationsmaßnahme im Verwaltungsverfahren ist derzeit allerdings die zeitnahe Aufnahme in eine Rehabilitationseinrichtung unter den vorwiegend durch die Einhaltung der Abstands- und Hygieneregeln bedingten Kapazitätsbeschränkungen erheblich erschwert. In bestimmten Bereichen bestehen Wartezeiten von mehreren Monaten. Eine Priorisierung („Eilfall“) kann hier im Einzelfall gegebenenfalls eine bevorzugte Aufnahme ermöglichen. Eine große Welle von Rehabilitationsmaßnahmen zur Behandlung der gesundheitlichen Langzeitfolgen von COVID-19 müsste in der Priorisierung in der Regel hinter den zeitkritischen Anschlussheilbehandlungen zurückstehen und könnte die aus medizinischer Sicht bereits kritische Wartezeitproblematik voraussichtlich weiter verschärfen.
Handlungsbedarf
Akuter Handlungsbedarf wird, wie bereits ausgeführt, derzeit in Bezug auf zielgenaue Ausgestaltung von Rehabilitations- und Nachsorgemaßnahmen noch nicht gesehen. Die bisherigen Erfahrungen lassen jedoch die Vermutung zu, dass Handlungsbedarf bezüglich der Bekanntmachung und damit der Beantragung beziehungsweise Wahrnehmung von Rehabilitations- und Nachsorgemaßnahmen zur Behandlung von Post-COVID/Long-COVID besteht. Die an die stationäre Akutbehandlung unmittelbar anschließende Phase ist in der Regel eindeutig COVID-19 zuzuordnen und die Anschlussrehabilitation ist hier auch aus akutstationären Belegungsgründen aus Sicht der Deutschen Rentenversicherung gut etabliert. Die Feststellung von Spätfolgen von COVID-19 und eines daraus resultierenden Rehabilitationsbedarfs unterliegt eher der Einschätzung der zu diesem späteren Zeitpunkt behandelnden Ärztinnen und Ärzte.
Aktuelle Entwicklungen
Im hierfür meist entscheidenden Bereich der kassenärztlichen ambulanten Versorgung wird bezüglich der Erkennung von Spätfolgen und der gezielten Beantragung von entsprechenden Leistungen inzwischen intensiv informiert. Die Kassenärztliche Vereinigung Bayerns (KVB) hat mit Datum vom 04.08.2021 an ihre Mitglieder in Bayern eine Information über die Gründung eines „Long-Covid-Netzwerkes Bayern“ (LoCoN) versandt (Kassenärztliche Vereinigung Bayerns 2021), in der auch ein erster aus der S1-Leitlinie der AWMF abgeleiteter Behandlungspfad für die ambulante Versorgung von Long-COVID-Patientinnen und -Patienten formuliert wird (➥ Abb. 2).

In einem Spitzengespräch am 05.08.2021 mit Vertretern des Gesundheitssektors unter Leitung von Bayerns Gesundheitsminister Klaus Holetschek wurde darauf gedrungen, dieses potenziell auch für die Volkswirtschaft folgenschwere Problem verstärkt und sektorenübergreifend anzugehen (s. „Weitere Infos“ [4]). Da die Träger der Deutschen Rentenversicherung ohne Antragstellung keine Möglichkeiten haben, selbst einen Rehabilitationsbedarf zu erkennen, wäre hier beispielsweise möglich, dass die Krankenkassen den möglichen Rehabilitationsbedarf durch die entsprechende Kodierung der persistierenden Arbeitsunfähigkeit erkennen und über § 51 SGB V die Betroffenen zur Reha-Antragsstellung auffordern. Auch im betrieblichen Umfeld könnten die Verfahren im Rahmen des betrieblichen Eingliederungsmanagements genutzt werden, um Beschäftigte gegebenenfalls über die Möglichkeiten zur Reha-Antragsstellung zu informieren.
Interessenkonflikt: Der Autor gibt an, dass kein Interessenkonflikt vorliegt.
Literatur
Deutsche Gesellschaft für Neurorehabilitation: S2k-Leitlinie SARS-CoV-2, COVID-19 und (Früh-)Rehabilitation. 2021. AWMF online: https://www.awmf.org/leitlinien/detail/ll/080-008.html (abgerufen am: 18.10.2021).
Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin: S1-Leitlinie Post-COVID/Long-COVID. 2021. AWMF online. https://www.awmf.org/leitlinien/detail/ll/020-027.html (abgerufen am 18.10.2021).
Deutsche Rentenversicherung Bund: Medizinische Rehabilitation nach einer COVID-19-Erkrankung – erste Erfahrungen und Studienergebnisse. 2021. DRV Bund online: https://www.deutsche-rentenversicherung.de/Bund/DE/Presse/Presseseminar… (abgerufen am 18.10.2021).
Gold JE, Okyay RA, Licht WE, Hurley DJ: Investigation of Long COVID Prevalence and its relationship to Epstein-Barr virus reactivation. Pathogens 2021; 10: 763.
Kassenärztliche Vereinigung Bayerns: KVB-Konzept Ambulantes Long COVID Netzwerk. 2021. KVB online. https://www.kvb.de/service/partner/long-covid-netzwerk/ (abgerufen am 18.10.2021).
Robert Koch-Institut: Modellierung von Beispielszenarien der SARS-CoV-2-Epidemie 2020 in Deutschland (20.3.2020). RKI online: https://www.rki.de/DE/Content/InfAZ/N/Neuartiges_Coronavirus/Modellieru… (abgerufen am 18.10.2021).
Weitere Infos
[1] ICD-10-GM Version 2022
https://www.dimdi.de/static/de/klassifikationen/icd/icd-10-gm/kode-such…
[2] WHO: A clinical case definition of post COVID-19 condition by a Delphi consensus, 6 October 2021
https://www.who.int/publications/i/item/WHO-2019-nCoV-Post_COVID-19_con…
[3] Forschungsprogramm zu Corona-Spätfolgen: Long-Covid auf der Spur
https://www.bundesregierung.de/breg-de/suche/long-covid-1919600
[4] Holetschek: Erstmals liegen Zahlen zu Post-COVID-Erkrankten in Bayern vor – Bayerns Gesundheitsminister in Post-COVID-Spitzengespräch
https://www.stmgp.bayern.de/presse/holetschek-erstmals-liegen-zahlen-zu…
[5] Formularpaket Reha – Befundberichte im Antragsverfahren
https://www.deutsche-rentenversicherung.de/SharedDocs/Formulare/DE/Form…
Antragsverfahren.html
[6] DRV-Schrift Band 81: Sozialmedizinisches Glossar der Deutschen Rentenversicherung
https://www.deutsche-rentenversicherung.de/SharedDocs/Downloads/DE/Expe…

Foto: sdecoret / AdobeStock
Kernaussagen
Kontakt
Das PDF dient ausschließlich dem persönlichen Gebrauch! - Weitergehende Rechte bitte anfragen unter: nutzungsrechte@asu-arbeitsmedizin.com.